Schizophrénie
| Symptômes | Psychose, dysfonctionnement cognitif (d), maladie et hallucination |
|---|
| Traitement | Psychothérapie |
|---|---|
| Médicament | Armodafinil (en), olanzapine, ziprasidone (en), acétophénazine (en), bexarotène, aripiprazole, thioridazine, fluphénazine, loxapine, (±)-molindone (en), chlorpromazine, halopéridol, rispéridone, brexpiprazole, iloperidone (en), pimozide, chlorprothixène, réserpine, (Z)-thiothixene (en), clozapine, trifluopérazine, clonazépam, carbamazépine, mesoridazine (en), paliperidone, iloperidone (en), (Z)-thiothixene (en), zotepine (en), cariprazine, transclopenthixol (d), perphénazine, (R,R)-asénapine (d), carphenazine (en), Flupentixol, (RS)-amisulpride, pipotiazine et levosulpiride (en) |
| Spécialité | Psychiatrie et psychologie clinique |
| CISP-2 | P72 |
|---|---|
| CIM-10 | F20 |
| CIM-9 | 295 |
| OMIM | 181500 |
| DiseasesDB | 11890 |
| MedlinePlus | 000928 |
| eMedicine | 288259 |
| MeSH | D012559 |
| Patient UK | Schizophrenia-pro |
La schizophrénie est un spectre de troubles mentaux plus ou moins sévères, chroniques, dans le groupe des troubles psychotiques[1]. Elle apparaît généralement au début de l'âge adulte et affecterait près de 0,72 % de la population, à un moment donné de la vie[2],[3],[4]. Comme les autres psychoses, la schizophrénie se manifeste par une perte de contact avec la réalité et une anosognosie, c'est-à-dire que la personne ne se considère pas comme réellement malade ou considère qu'il n'est pas nécessaire qu'elle soit soignée au long cours, ce qui rend difficile l'adhésion et l'observance médicamenteuse[5].
Les premiers symptômes repérés par l'entourage concernent l'altération du processus sensoriel (hallucinations pouvant se manifester dans tous les domaines sensoriels) et du fonctionnement de la pensée (délire ou idées délirantes, par exemple des idées de référence, de grandeur, de persécution, etc., ou une désorganisation de la pensée), souvent accompagnés par des troubles du comportement. La personne peut entendre des voix qui la critiquent ou qui commentent ses actions (hallucinations auditives). Elle peut voir des objets ou des entités en réalité absents (hallucinations visuelles). Elle peut accorder à des éléments de l'environnement des significations excentriques ou croire qu'ils ciblent sa personne, hors de tout lien logique. Typiquement, la personne schizophrène a l'impression d’être contrôlée par une force extérieure, de ne plus être maîtresse de sa pensée ou d'être la cible d'un complot à la finalité mal circonscrite. Moins évidents mais également invalidants sont les symptômes de type négatif, surtout l'avolition et la réduction de l'expression émotionnelle.
Le DSM V, Manuel diagnostique et statistique des troubles mentaux, demande aussi pour un diagnostic de schizophrénie une fonctionnalité significativement diminuée en lien avec les symptômes, au niveau personnel ou professionnel (par exemple le travail, l'école, les relations aux autres, la capacité de s'autogérer)[6]. C'est une maladie complexe par le nombre de ses symptômes possibles, et par sa variabilité interindividuelle. Il existe des méthodes rigoureuses de diagnostic, mais elles ne permettent pas d'éviter toutes les incertitudes.
La schizophrénie s'accompagne généralement d'une altération du fonctionnement cognitif (troubles de l'attention, de la mémoire de travail, des fonctions exécutives), affectif et social (réduction des émotions, inversion affective ou labilité émotionnelle avec fort impact dans les relations aux autres). Les troubles atteignent le rapport à son corps, la régulation des émotions, la capacité à entreprendre ou planifier des actions centrées sur des buts, la volonté.
L'espérance de vie des personnes touchées est estimée inférieure à l'espérance de vie moyenne, à cause du risque plus élevé de problèmes de santé (lié à la pathologie ou à son traitement) et d'un plus fort taux de suicide (risque absolu de 5 %[7],[8],[9],[10]).
Les sous-types reconnus sont : la schizophrénie simple, hébéphrénique ou désorganisée, héboïdophrénique, paranoïde (forme la plus fréquente[11]), catatonique, résiduelle, non différenciée.
Les causes de la schizophrénie et les facteurs provoquant ou précipitant les phases aiguës restent mal compris. Outre une prédisposition génétique documentée, d'autres facteurs doivent interagir avec cette prédisposition pour faire éclore la maladie. Par exemple de nombreuses infections sont significativement plus présentes chez les patients schizophrènes et d'autres dérèglements du système immunitaire comme un lien avec des maladies auto-immunes[12] laisse supposer que le système immunitaire et peut-être les infections ont un rôle dans la maladie. Chez le schizophrène, la consommation de drogues, d'alcool et l'exposition à des stimulations sociales ou émotionnelles invasives précipitent les phases aiguës de la maladie.
La schizophrénie est couramment traitée par des médicaments antipsychotiques (neuroleptiques) prévenant les phases aiguës ou diminuant l'intensité des symptômes. Certaines formes de psychothérapie et de soutien éducatif sont prodiguées car elles favorisent le maintien de la personne dans la communauté et au travail. Dans les cas les plus sévères — lorsque l'individu présente un risque pour lui-même ou pour les autres —, une hospitalisation sans consentement peut être nécessaire. Cependant, seule une petite minorité de personnes souffrant de troubles mentaux adopte un comportement dangereux pour les autres.
Selon l'Organisation mondiale de la santé, les personnes atteintes de schizophrénie sont sujettes à des violations des droits humains, tant dans les établissements de santé mentale que dans les communautés. La stigmatisation de ce trouble est élevée. Cela contribue à la discrimination, qui peut à son tour limiter l'accès aux soins de santé généraux, à l'éducation, au logement et à l'emploi[13].
Histoire
[modifier | modifier le code]Historiquement, le psychiatre Emil Kraepelin est le premier, en 1898, à distinguer la démence précoce décrite cinquante ans avant lui par Bénédict Augustin Morel, des autres formes de folie. En 1911, elle est renommée schizophrénie par le psychiatre Eugen Bleuler, description plus adéquate de la maladie que la désignation de Kraepelin.
Ainsi, en 1898, Emil Kraepelin, parlant de la démence précoce, l'ancêtre théorique de la schizophrénie, lui trouve trois variations : la première est l'hébéphrénie (hébé = adolescence, phrên = esprit) qui qualifie une intense désagrégation de la personnalité ; la deuxième est la catatonie, la forme la plus grave ; et la troisième et dernière est la forme paranoïde, la forme la moins grave, s'appuyant sur des hallucinations. En 1911, Eugen Bleuler utilise le terme de schizophrénie, et met en avant cinq symptômes : le trouble de l'association des idées, le trouble de l'affectivité, la perte de contact avec la réalité, l'autisme (mot créé par Bleuler pour désigner un repli extrême sur soi-même) et le syndrome dissociatif.
Selon Roudinesco et Plon, Bleuler s'insurgea « contre le nihilisme thérapeutique de l'école allemande, plus soucieuse de classer que de soigner » ; il créa « le mot schizophrénie pour intégrer la pensée freudienne au savoir psychiatrique ». Freud ne reprit pas la définition de Bleuler, « préférant penser le domaine de la psychose sous la catégorie de la paranoïa » (cf. son étude sur Daniel Paul Schreber)[14].
En 1950, la psychanalyste suisse Marguerite Sechehaye est l'une des premières à adapter la technique freudienne pour traiter une patiente schizophrène, Renée[15].
L’un des premiers traitements de la schizophrénie a été la lobotomie frontale (isolation chirurgicale des lobes frontaux) qui permettait de réduire les hallucinations et les délires mais au prix de lourds effets secondaires (graves troubles cognitifs et du comportement). Elle a progressivement disparu avec l'apparition des traitements médicamenteux.
En 1952, la chlorpromazine est le premier médicament à agir efficacement sur plusieurs des symptômes de la schizophrénie. Découvert par Henri Laborit, Jean Delay et Pierre Deniker, il s'agit du premier neuroleptique, qui marqua un tournant dans l'histoire du traitement de la schizophrénie et des autres psychoses, comme premier succès de la psychopharmacologie. En 1958, l'halopéridol est inventé en Belgique. Il se montre plus efficace et surtout moins sédatif que le chlorpromazine. L'introduction des neuroleptiques s'est étalée sur plusieurs années - voire décennies - car elle suscitait de nombreuses et farouches résistances chez certains psychiatres, entre autres Henri Baruk et Henri Ey en France[16]. En 1956, Gregory Bateson, Donald D. Jackson, Jay Haley et John Weakland publient leur article commun Vers une théorie de la schizophrénie qui introduit le concept de « double contrainte » ou « injonction paradoxale » (double bind). Le rôle du contexte dans l'apparition de la schizophrénie ne vient pas s'opposer aux autres causes possibles : « Là où prédomine la double contrainte comme modèle de communication, si l'attention diagnostique se concentre sur l'individu ouvertement le plus malade, il est constaté que le comportement de cet individu répond aux critères de la schizophrénie. C'est en ce sens seulement qui puisse être accordé à la double contrainte une valeur étiologique »[17].
Le terme « schizophrénie »
[modifier | modifier le code]Étymologie
[modifier | modifier le code]Le terme provient du grec σχίζω / skhízô, signifiant « séparer, partager » et φρήν / phrến, « l’esprit ». Il a été proposé pour la première fois, en 1911, par Eugen Bleuler, un psychiatre zurichois qui contestait le terme de démence précoce.
Confusion avec le sens commun
[modifier | modifier le code]La schizophrénie se traduit par des contours incertains de la personnalité, voire une incertitude pour délimiter son corps physiquement. Il s'agit d'une approximation dans le discernement des contours identitaires, cernés avec difficulté, et non pas d'une dissociation de l'esprit en plusieurs parties.
Ainsi, la schizophrénie ne doit pas être confondue avec le phénomène de personnalités multiples, qui peut concerner plutôt les troubles dissociatifs de l'identité. L'amalgame est pourtant courant, et le terme schizophrénie (ou ses dérivés) est souvent utilisé familièrement à tort, notamment dans les médias ou le cinéma, pour désigner une entité aux facettes multiples, parfois antagonistes, ou un tiraillement entre des propos contradictoires.
Ce mot schizophrène, créé en 1913 comme nom et adjectif, bien qu’expressément scientifique, est entré dans le langage commun, et a été abrégé péjorativement en « schizo », nom et adjectif, vers 1960[18].
Paranoïde et paranoïaque
[modifier | modifier le code]Le terme paranoïde est souvent associé au nom de schizophrénie et décrit un délire riche, voire créatif[19], illogique et le plus souvent incompréhensible. Il ne faut pas le confondre avec un délire paranoïaque, plus organisé et plus construit.
Débat terminologique
[modifier | modifier le code]Le terme « schizophrène » est associé à des représentations sociales négatives, à des stéréotypes erronés, et est parfois utilisé comme insulte[20]. En février 2024, un collectif de chercheurs estime qu'un débat terminologique semble inévitable pour faire évoluer le terme « schizophrène » vers un ou plusieurs autres termes plus adaptés, qui permettraient de mieux appréhender les pathologies variées dont sont victimes les patients[21]. Ces chercheurs, inquiets d'une « inconstance scientifique du concept », assortie à la stigmatisation véhiculée par le terme, appellent à ouvrir ce débat en France, espérant en faire un moteur international.
Au Japon, le mot « schizophrénie » (« seishin bunretsu byo » pour « maladie déchirée de l’esprit ») a été officiellement remplacé par « togo shitcho sho » (« trouble de l’intégration ») en 2002 à la suite d'une démarche initiée par des familles de patients. L'expérience japonaise montre par ailleurs que cette nouvelle terminologie, combinée à l'évolution de la société et à l'action des pouvoirs publics de santé, a permis de faire progresser nettement la proportion de patients informés de leur diagnostic, passée de 36 % en 2002 à 70 % en 2004 dans le pays.
Épidémiologie
[modifier | modifier le code]
L'enquête épidémiologique dite « Enquête de Lausanne » de 1976, sur l'évolution à long terme de la schizophrénie, a été une étude princeps et reste souvent citée même si certains des résultats ont été affinés, modifiés voire infirmés par des recherches plus récentes et plus modernes du point de vue méthodologique.[réf. souhaitée]
L’incidence de la schizophrénie semble équivalente à travers le globe et ne semble pas avoir évolué durant le dernier demi-siècle[22]. La schizophrénie affecterait 0,3-0,7 % de la population, à un moment donné de la vie[2]. En 2019, elle touchait 23 millions de personnes à travers le monde[23]. Chaque année, une personne sur 10 000, âgée de 12 à 60 ans, développe cette pathologie. Elle touche plus fréquemment les hommes que les femmes (1,4 fois plus environ).
En France, 500 000 personnes sont concernées et 300 000 sont prises en charge[24], ce qui en fait un des troubles psychiatriques les plus importants de l'Hexagone.
Le pic de déclaration de la maladie se situe entre 20 et 28 ans chez l’homme et entre 26 et 32 ans chez la femme[25]. Le développement d’une schizophrénie durant l’enfance est beaucoup plus rare que durant la vie adulte[26]. Paradoxalement, la schizophrénie semble avoir une prévalence hétérogène au niveau des cultures, des pays, des régions et parfois des villes. Néanmoins, il semble y avoir des variations d’estimation dues à la subjectivité de sa définition et de son diagnostic[2]. En général, l’âge moyen d’une admission pour schizophrénie se situe entre 25 et 35 ans. Des études ont montré que les personnes à faibles revenus avaient tendance à être diagnostiquées plus tardivement que celles aux revenus plus élevés. Elles sont donc plus susceptibles de vivre sans recevoir de traitement adapté[22].
Causes et mécanismes
[modifier | modifier le code]Les causes précises de la schizophrénie ne sont pas encore complètement élucidées mais son origine est aussi organique[27][réf. nécessaire] (et non purement psychologique). Les recherches scientifiques n'ont actuellement pas identifié de cause unique mais ont identifié de nombreux facteurs de risque. De plus, la grande variété de symptômes observés suggère qu'il pourrait y avoir différentes causes — et donc différentes maladies — à l'origine de la schizophrénie. L'hypothèse dominante propose que c'est une combinaison de facteurs génétiques et environnementaux qui déclenche la maladie. Les gènes impliqués sont notamment ceux liés aux systèmes immunitaire et nerveux. Il existe une multitude de facteurs environnementaux capable d’interférer (épigénétiques, infectieux, prénataux, obstétricaux et néonataux)[2],[28].
Dans les années 2010, les chercheurs mettent en évidence une désynchronisation des réseaux neuronaux, notamment au niveau de l'hippocampe, impliquant des neurones inhibiteurs, comme les neurones à parvalbumine[29].
Génétique
[modifier | modifier le code]L'hérédité : études familiales
[modifier | modifier le code]Il est reconnu que l’hérédité joue un rôle prépondérant pour le développement d'une schizophrénie. La part de l'hérédité varie selon les études et les patients. Les études d'agrégation familiale, les études d’adoptions et les recherches sur les jumeaux convergent pour montrer le rôle des facteurs génétiques dans l’occurrence de la schizophrénie et des troubles de son spectre.
Les études d'agrégation familiale montrent que plus une personne est proche héréditairement d'un parent malade, plus son risque de développer la même maladie pendant sa vie est élevé. Alors que le risque de développer une schizophrénie est de 1 % dans la population générale, il grimpe à près de 10 % pour le frère ou la sœur d'une personne schizophrène. Pour les enfants d'un parent schizophrène, le risque de développer la maladie est de 13 % et il grimpe à 46 % si les deux parents sont atteints de la maladie. Les apparentés du second degré (oncles et tantes, grands-parents) ont un risque évalué à 3 %[30],[31],[32],[33],[34].
Les études d'adoption, pour leur part, montrent que la probabilité d'éclosion de la maladie chez un enfant devenu adulte est plus liée au tableau clinique de la mère biologique qu'à celui de la mère adoptive[35],[36],[37].
Les études de jumeaux montrent que le risque pour un jumeau dizygote (ou « faux-jumeau ») d'une personne schizophrène n'est pas significativement supérieur à celui du reste de la fratrie. Dans le cas de jumeaux monozygotes (ou « jumeaux identiques ») ce risque est multiplié par quatre. Cette différence montre le rôle prépondérant de la vulnérabilité génétique. Cependant, tous les jumeaux monozygotes ne développent pas forcément la maladie, ce qui suggère que d'autres facteurs interviennent[38],[39],[40],[41].
Une génétique complexe
[modifier | modifier le code]La génétique de la schizophrénie est complexe et plurigénique avec probablement différentes combinaisons de gènes impliqués pour chaque cas[42]. En effet, des études d'association pangénomique (GWAS, pour genome-wide association study) ont identifié jusqu'à presque 300 polymorphismes nucléotidiques (variations dans la séquence du génome) qui sont significativement associés à la schizophrénie sans que pour autant aucun ne soit directement cause du trouble[43]. Parmi ces polymorphismes, nombreux étaient ceux liés aux gènes du système immunitaire et aux neurotransmetteurs glutamatergiques[44]. Parmi les gènes impliqués, la majorité ont un effet faible à modéré sur le risque global. Ainsi, les schizophrénies seraient dues à des gènes qui, pris de façon isolée, ne sont pas morbides, mais posséder plusieurs de ces allèles accroît significativement le risque de développer une schizophrénie[45]. Comme le dit l'association Mens-Sana[46] : « les gènes altérés pouvant être responsables de dysfonctionnements de notre système nerveux central sont multiples et non pas isolés, ce sont des combinaisons de gènes qui peuvent, de concert, influencer d'autres gènes et, ainsi, avoir des fonctions multiples dont celles qui sont néfastes sont l'exception, tandis que toutes les autres sont indispensables, ont leur utilité[47]. » On ne sait pas encore quelles sont les associations de gènes pathologiques.
Le score de risque polygénique de la schizophrénie représente le nombre total d'allèles à risque du porteur pondéré par la probabilité associée à chaque allèle d'après les résultats de l'étude GWAS[48]. Selon une étude préliminaire de 2018, le score de risque polygénique pourrait être un futur indicateur prédictif de la réponse aux neuroleptiques[48],[49] mais en 2023, le peu de résultats concrets a pu mener à la mise en cause des coûteux programmes consacrés aux États-Unis à l'approche génétique[43].
Génétique et environnement
[modifier | modifier le code]Bien que l’hérédité puisse avoir un rôle relativement indépendant des facteurs environnementaux, elle agirait le plus souvent en interaction avec ceux-ci pour provoquer des altérations qui conduiraient au développement de la maladie. Il n’est pas certain que la présence d’une vulnérabilité génétique soit une condition indispensable à la survenue de la maladie. Il est cependant difficile de séparer les effets de la génétique et de l'environnement[50].
Schizophrénie et épilepsie
[modifier | modifier le code]Il existe une relation bidirectionnelle entre la schizophrénie et l’épilepsie. Selon une étude, les patients atteints d’épilepsie sont 8 fois plus susceptibles de développer la schizophrénie et les personnes atteintes de schizophrénie sont 6 fois plus susceptibles de développer l’épilepsie[51].
De précédentes études cliniques avaient montré une prévalence de la psychose chez les patients épileptiques et une forte relation entre la schizophrénie et l’épilepsie, suggérant une susceptibilité partagée entre ces 2 maladies en raison de facteurs génétiques, neurobiologiques ou environnementaux[52].
Conservation des gènes impliqués
[modifier | modifier le code]Dans une perspective évolutionniste se pose la question de savoir pourquoi des gènes qui favorisent les schizophrénies ont été conservés alors qu'ils devraient représenter a priori un désavantage évolutif. Une des théories développées suggère que ces gènes aurait pu jouer un rôle dans l’émergence de l'aptitude au langage[53],[54].
Une étude des gènes prédisposant à la schizophrénie, impliqués dans des périodes pendant lesquelles des changements évolutifs précis a été réalisée. Les changements évolutifs suspectés s'étalent sur des périodes de développement de groupes sociaux de grande taille avec une communication et un fonctionnement social complexe, et mettent en avant une sélection positive de certains gènes liés au développement de comportements schizotypiques[55].
Les gènes en question concernent la créativité, l'ouverture aux expériences nouvelles, la pensée divergente, et seraient impliqués dans la sélection sexuelle, la résolution de problèmes ainsi que les talents artistiques et artisanaux. La schizophrénie consisterait en une évolution maladaptative de ces évolutions originairement adaptatives, avec ultérieurement la présence d'allèles associés à des troubles cognitifs[55].
Gènes impliqués
[modifier | modifier le code]- La piste des Rétrovirus endogènes humains (HERV) de type W : il ne s'agit pas de virus en tant que tel mais d'une séquence du génome humain, léguée par recombinaisons génétiques lors d'infections virales ancestrales de cellules germinales. L'expression de cette séquence d'ADN peut produire des protéines d'enveloppe cellulaires aux propriétés inflammatoires. Certaines infections (herpes, influenza, protozoaires) et certaines conditions environnementales (par effets épigénétiques) sont capables d'activer ce fragment d'ADN HERV-W[56],[57].
- Le gène C4 (en) : c'est un gène spécifique situé sur le chromosome 6 et plus particulièrement sur le locus responsable du Complexe Majeur d'Histocompatibilité CMH (un ensemble de protéines qui se lient aux antigènes étrangers et les présentent au système immunitaire). Ce gène code une protéine appelé le C4 du complément. Lors d'une étude portant sur 65 000 personnes (dont 29 000 atteints de schizophrénie) des chercheurs ont mis en évidence son implication dans le processus d'élagage synaptique, un processus durant lequel les synapses superflues sont éliminées, entraînant un raffinement des réseaux neuronaux qui intervient majoritairement durant l'enfance et le début de la vie adulte. Certaine variante de ce gène serait surexprimée et induirait une perte trop importante de synapses. Ce qui pourrait engendrer les désordres observés dans la schizophrénie. Cela expliquerait également le déclenchement des schizophrénies à l'adolescence, période où l'élagage est particulièrement important[58]. Toutefois selon Steven McCarroll, coauteur de cette étude, ce dysfonctionnement ne suffit pas à lui seul pour expliquer la schizophrénie.
- Le gène Arp2/3 (Actin related protein) : ce gène localisé sur le chromosome 2 (2p14) est connu pour être impliqué dans la formation des synapses. Une étude réussit à reproduire des symptômes schizophréniques chez la souris en inactivant ce gène. Une rémission partielle a lieu par l'adjonction de médicament anti-psychotique. De plus, comme pour les humains, trois anomalies anatomophysiologiques ont pu être observées dans le cerveau de ces souris[59].
- Le syndrome de délétion 22q11.2 (anomalie chromosomique congénitale), inclut généralement la schizophrénie aux nombreux autres symptômes de malformation dont il est responsable[60],[61],[62]. Le lien de cette délétion de 1,5 à 3 millions de bases sur le chromosome 22 avec la maladie reste encore non élucidé.
- Des mutations de novo chez le père : un certain nombre d'études mettent en perspective l'effet de l'âge du père comme facteur de risque de la schizophrénie[63],[64],[65],[66]. Cet effet serait directement lié à l'apparition de mutations génétiques héréditaires, soit d'origine aléatoire, soit causées par l'environnement. Ces mutations apparaîtraient lors de la spermatogenèse, en raison d'un nombre de divisions cellulaires plus important déjà subi par les spermatogonies (cellules germinales) avec l'âge avancé du père. Cela expliquerait l’apparition de schizophrénie sans antécédents familiaux[67].
- 108 loci probables : une combinaison de multiples études en génome entier (Étude d'association pangénomique ou GWAS) sur 36 989 sujets et 113 075 personnes non atteintes (contrôles) a montré l'implication très probable de 108 loci. Des associations avec des gènes impliqués dans la neurotransmission glutamatergique et le système immunitaire ont été retrouvées[44]. Pour des raisons de puissance statistique l'étude d'association pangénomique présentée ci-dessus est très probablement plus fiable que les études précédentes qui étaient des résultats isolés : en effet dans l'étude d’association pangénomique un locus était significativement associé à la schizophrénie si p était inférieur à 5 × 108, tandis que dans les précédentes études (indiquées ci-dessous) un locus était significativement associé à la schizophrénie si p était inférieur à 0,05 ou 0,01 généralement. Cela a pu mener à des faux positifs étant donné le nombre élevé d'études de ce genre et le nombre relativement faible de loci impliqués dans la schizophrénie (environ une centaine), comparé au nombre de loci possiblement a priori responsables de la maladie dans le génome humain. Certains anciens résultats paraissent cependant corrects aux yeux de la récente étude pangénomique (2014). Ainsi, parmi les 108 loci découverts, 83 étaient nouveaux et 25 avaient déjà été rapportés par des études précédentes.
- Les gènes NOTCH4, NRG1 ou DTNBP1[28] : le gène DTNBP1 est un des gènes les plus susceptibles d'expliquer des cas de schizophrénies avec des résultats concordants plusieurs fois répliqués[68],[69],[70],[71],[72]. Les changements d'allèles de deux marqueurs de polymorphisme nucléotidique simple Rs1018381 et Rs2619522 sur le gène DTNBP1 impactent tous deux le volume de matière grise dans des régions du cerveau bien spécifiques[73]. On a pu révéler par IRM[74] que les porteurs de l'allèle G sur rs2619522 exhibaient un volume plus élevé de matière grise dans l'hippocampe, le cortex frontal et pariétal. Les porteurs de l'allèle T de rs1018381 possédaient une augmentation de volume dans les régions du lobule lingual et du thalamus. Les auteurs ont noté l'effet contre-intuitif de l'augmentation du volume de l'hippocampe, contraire à la réduction habituellement observée pour d'autres cas de schizophrénies. Environ 25 % des Européens possèdent l'allèle G du marqueur rs2619522 et environ 5 % sont homozygotes GG[75]. Quant à Rs1018381, environ 15 % des Européens possèdent l'allèle T et moins d'1 % sont homozygotes TT[76], ce qui prouve une faible sélection naturelle de ces génotypes dans cette population. Les individus portant un seul allèle à risque à la fois sur Rs1018381 et Rs2619522 posséderaient un endophénotype cérébral compromis particulièrement vulnérable pour développer un plus grand risque de schizophrénie.
- Les protéines à doigts de zinc de type 804A : certaines familles de protéines, comme les « protéines à doigts de zinc de type 804A », ont été associées à la schizophrénie[77]. De nombreux autres facteurs génétiques ont également été proposés, incluant des variations du nombre de copies de certains gènes ou des sites de l'histone sur l'ADN[78]. Les recherches s'orientent vers la compréhension des interactions entre les gènes de vulnérabilité et les facteurs non génétiques[79].
Facteurs environnementaux
[modifier | modifier le code]Les facteurs environnementaux associés au développement d'une schizophrénie comprennent entre autres les conditions de vie, la prise de substances toxiques et les stress prénataux[2].
Les facteurs environnementaux semblent jouer un rôle à la fois dans l'établissement de la vulnérabilité à la maladie durant la petite enfance, et comme facteur de déclenchement ou de rechute durant l'adolescence et l'âge adulte.
Microbiote
[modifier | modifier le code]Compte tenu de l'importante quantité de microbes (1012 à 1014 de virus, bactéries, champignons, parasites) qui colonisent les êtres humains après leur naissance, les scientifiques se penchent sur l'interaction qu'ils jouent dans l'apparition des maladies mentales comme la schizophrénie. La flore intestinale est prépondérante : 1 à 1,5 kg. Des études mettent en avant la possibilité d'un rôle clé de ces microorganismes dans la pathogénie[80]. Une mauvaise flore endommagerait la muqueuse intestinale et nuirait à sa perméabilité laissant passer dans le sang des molécules indésirables. Une étude a en effet constaté un microbiote altéré chez les malades[81]. Par accumulation, cet infiltrat déclencherait des inflammations intestinales et dans d'autres organes, en l’occurrence le cerveau[82].
Épigénétique
[modifier | modifier le code]De nouvelles études épigénétiques ont montré que des facteurs environnementaux pouvaient activer ou inhiber l'expression de gènes impliqués dans la schizophrénie et le trouble bipolaire. Les gènes appelés GR24, lié au trouble bipolaire, et le gène ZNF659, lié à la schizophrénie, pourraient être modifiés par méthylation (ou déméthylation) sous l'influence de facteurs environnementaux comme le stress. Ces groupements chimiques fixés sur les nucléotides de l'ADN vont moduler la transcription des gènes proches. Les gènes sont ainsi plus ou moins exprimé selon leurs degrés de méthylation. Dans le cas de la schizophrénie, il y aurait une modification des régions activatrices de gènes impliqués dans la réponse inflammatoire, le stress oxydatif et le guidage axonal[83],[84].
La méthylation de certains gènes acterait le passage d’une vulnérabilité à une pathologie[85].
Prénataux
[modifier | modifier le code]- Malnutrition sévère[86],[87] et violent stress psychologique (deuil, détresse, grossesse non désirée)[87],[88],[89] : survenant au second trimestre de la grossesse elles peuvent aussi être des causes pathogènes. Par exemple, des études ont comparé des mères finnoises ayant appris la mort de leur mari à la Guerre d'Hiver de 1939-1940, alors qu'elles étaient enceintes, à des mères ayant appris la mort de leur mari après la grossesse. Les résultats ont montré, pour les premières, un risque fortement accru pour l'enfant de développer la maladie à l'âge adulte[88], ce qui suggère que même un traumatisme psychologique chez la mère peut avoir un effet néfaste. Par contre, ces résultats ne permettent pas de départager l'interaction de ces facteurs entre eux et avec la réponse immunitaire de la mère. Ce que tous ces facteurs ont en commun, cependant, c’est de mettre en cause le second trimestre du développement fœtal. Cette convergence invite certains auteurs[90],[91] à penser que le second trimestre est une période de vulnérabilité critique pour la survenue ultérieure de la schizophrénie chez les personnes génétiquement prédisposées à développer la maladie.
- Réaction immunitaire du fœtus : les cytokines émises par le système immunitaire pourraient être en cause, car à des taux élevés, elles empêchent le développement normal des neurones. Quand la mère subit une infection grippale, le placenta induirait le fœtus à produire ses propres cytokines, même si ce dernier n'est pas lui-même en contact avec le virus. Ainsi, des études ont montré que l'interleukine 8 a notablement augmenté dans le sang de mères ayant donné naissance à des enfants qui ont développé la schizophrénie[92],[93]. Deux gènes qui semblent associés au risque de schizophrénie, sont également impliqués dans la production de cytokines[réf. nécessaire]. Cet effet de la réponse immunitaire et non de l'infection a été observée également lors d'expérience chez l'animal, par injection d'ADN viral (déclencheur de réponse immunitaire)[94]. Paradoxalement, ces résultats posent aussi la question de la recommandation des CDC américains de vacciner les femmes enceintes (car la vaccination provoque une réaction immunitaire, qui pourrait parfois aussi durablement agir sur le cerveau du fœtus) et les précautions à prendre en cas de pandémie grippale.
- Incompatibilité Rhésus : à la suite d'une primo sensibilisation de la mère lors d'une précédente grossesse (IVG, grossesse extra-utérine), les globules rouges du fœtus sont attaqués par les anticorps maternels qui traversent le placenta. Cela entraine une anémie hémolytique aux conséquences graves pour le fœtus. Ce trouble est reconnue comme potentiellement schizogène[95].
Les études d'adoption montrent également que l'environnement familial d'adoption n'efface pas les risques associés aux incidents et traumatismes survenus durant la grossesse, l'accouchement ou immédiatement après la naissance.
Obstétricaux
[modifier | modifier le code]Les études longitudinales et rétrospectives[96],[97],[98],[99] sont les premières à avoir montré les liens entre la schizophrénie et les difficultés survenant pendant l’accouchement. Ce genre de recherche ne permet cependant pas de départager les liens entre les incidents obstétricaux et les facteurs héréditaires tant et si bien qu'on ne peut pas clairement établir si les problèmes survenant à l'accouchement participent activement à l'augmentation du risque (sont une des causes de la schizophrénie) ou simplement s'ils sont les témoins précoces de facteurs héréditaires qui provoquent à la fois l'un et l'autre[100].
On retrouve parmi ces facteurs : les hémorragies, le diabète maternel, la prématurité, le retard de croissance intra-utérin, l'incompatibilité Rhésus, la pré-éclampsie et les malformations fœtales[87]. L'asphyxie périnatale est susceptible d'augmenter le risque de schizophrénie avant l'âge de 22 ans[87] (césarienne, mauvaise présentation du bébé, malformation cardiaque, tétralogie de Fallot…).
Sociologiques
[modifier | modifier le code]- L’instabilité familiale : des recherches longitudinales[96] ont mis en évidence le rôle pathogène de l'instabilité familiale (séparation mère-enfant ou père-enfant de plus de 1 ¹⁄₂ an ; une institutionnalisation de plus de 1 ¹⁄₂ an ; expérience d’au moins deux déménagements de foyer). Elles ont montré qu'une « sévère instabilité dans l'environnement éducatif familial précoce » multipliait de 5 à 8 fois le risque de développer une schizophrénie à prédominance de symptômes positifs chez les sujets présentant un risque génétique. De manière coïncidente, l’effet pathogène de la séparation avec les parents semble cependant pouvoir être neutralisé par des mesures d'atténuation[101] telles que le placement de l'enfant au sein de la famille élargie. Les recherches comparatives entre sujets vulnérables génétiquement ayant et n'ayant pas développé la schizophrénie à l'âge adulte[102] et les études d’adoptions[103] montrent que les enfants, génétiquement à risque, se développant dans des familles fonctionnelles ont un bien moindre risque de développer la maladie à l'âge adulte que les enfants à risque se développant au sein de familles « perturbées ». En ce qui regarde le déclenchement de la maladie, des recherches étiologiques[104],[105] ont montré que le manque de capacité des parents à établir et maintenir une complicité avec leurs adolescents, ainsi qu'une attitude affective négative, critique, intrusive et culpabilisante étaient des facteurs associés à un plus grand risque de développer la maladie. En ce qui concerne les facteurs de rechute, les recherches de Vaugh & Leff[106] ont montré que la qualité de la communication dans une famille, mesurée par une échelle de qualité des émotions exprimées (EE), était un facteur de rechute pour les sujets ayant la maladie.
- Un grand nombre d'études internationales font ressortir une étroite relation entre le débordement émotionnel chez les membres d'une famille et l'augmentation du taux de récidive chez les patients qui vivent avec eux. En modifiant l'atmosphère émotionnelle du foyer, ce taux peut être réduit (Leff & Gamble, 1995 ; Dixon et al., 2000)[pas clair].
- Le milieu urbain : par ailleurs, le risque de schizophrénie semble être plus élevé en vivant en milieu urbain durant l'enfance ou l'âge adulte (augmentation d'un facteur 2 environ)[2],[28]. Cette différence se retrouve indépendamment de la prise de drogue, du groupe ethnique et de la taille du cercle social[107].
- les migrations : l'exil et l'isolement social jouent également un rôle prépondérant et peuvent être la conséquence de difficultés sociales, de discriminations raciales, de dysfonctionnements familiaux, d'une absence d'emploi ou encore de mauvaises conditions de vie ou d'hébergement[28]. Une méta-analyse (2007) révèle un risque accru de schizophrénie chez les migrants de première et de deuxième génération et constate un risque particulièrement élevé pour les migrants en provenance de pays où la majorité de la population était noire[108].
- Les traumatismes : enfin, des expériences traumatisantes ou de réels traumatismes cérébraux, des abus subis durant l'enfance et l'adolescence de la personne (pour autant qu'elle puisse s'en souvenir) sont, plus tard, des facteurs de risques d'un diagnostic de schizophrénie[109],[110].
Infectieux
[modifier | modifier le code]- L'hypothèse d'une cause infectieuse : peut expliquer que de nombreux gènes de la schizophrénie soient liés au système immunitaire, soit parce que ces gènes facilitent l'infection[111], soit qu'ils engendrent une intolérance de la réaction de l'hôte à l'agent infectieux. Elle permet également d'expliquer l'effet de l’évolution. C'est-à-dire pourquoi des gènes en apparence désavantageux ont été conservés (inadaptation sociale et sélection sexuelle désavantageuse). Les agents infectieux provoquant la schizophrénie auraient été moins présents dans les populations précédentes ou ne s'attaquaient pas aux personnes ayant les mêmes susceptibilités génétiques.
- Virus : tous virus susceptibles d’interférer dans le développement cérébral du fœtus ou la migration neuronale embryonnaire est un facteur de risque « schizogène »[87]. Les soupçons relatifs à la période prénatale sont en grande partie tributaires des recherches épidémiologiques qui ont montré que les schizophrènes nés à la fin ou durant la saison hivernale étaient significativement plus nombreux que ceux nés à d’autres périodes[112],[113], et ce, particulièrement dans l’hémisphère nord. En 1997, une revue[114] chapeautée par le Stanley Medical Research Institute dénombrait déjà plus de 250 études à travers le monde portant sur cette seule question. Ce phénomène saisonnier orientait tout naturellement les chercheurs vers l'exploration du rôle pathogène d'agents infectieux et de leur interaction sur le développement fœtal. Des chercheurs[115],[116],[117],[118],[119] ont ensuite très tôt mis en évidence le lien entre l’exposition de la mère à un virus (Influenza) durant le second trimestre de sa grossesse et le risque que son enfant développe une schizophrénie à l’âge adulte. Jusqu'à un cinquième des cas de schizophrénie pourrait avoir pour cause une infection prénatale[réf. souhaitée], ce qui laisse entrevoir une possibilité de prévention de ce type d'apparition de la schizophrénie[120]. Depuis, d'autres agents infectieux comme l’herpès de type 1[121] et les bornavirus[122] ont montré la même coïncidence avec la schizophrénie. Bien que le rôle direct des agents infectieux ait été soulevé, d'autres recherches ont plutôt orienté les soupçons du côté de la réponse immunitaire de la mère à ces agents infectieux[123],[124]. Les données expérimentales montrent, en effet, que d'autres réponses immunitaires de la mère, telle que l'incompatibilité sanguine entre la mère et son fœtus lors de grossesses successives[125],[126], ont une incidence sur le risque de schizophrénie chez l'enfant.
- Toxoplasmose : une forte incidence du parasite Toxoplasma gondii (responsable de la toxoplasmose) chez les personnes atteintes de schizophrénie le rend suspect au moins au titre de facteur environnemental[127]. En effet, la prévalence de la toxoplasmose est de 60 à 90 % chez les schizophrènes ou les bipolaires, contre 40 % dans la population générale[128],[129],[130]. De plus, l'implication du parasite dans le processus schizophrène est confortée par une amélioration sensible des symptômes lors de traitement avec des médicaments anti-toxoplasmique comme le valproate[128],[129]. Le mécanisme supposé serait la présence d’inflammations chroniques entretenues par des kystes que disséminent le parasite dans certaines zones du système nerveux central, notamment ceux producteurs de dopamine[128],[129]. Le contrôle du parasite[131] sur les cellules humaines ainsi que sa persistance[132] commencent de mieux en mieux à être connus. Le parasite affecterait le comportement des grands singes et des souris en faveur de leurs prédateurs naturels[133] : les félins. L’évolution a sélectionné cette stratégie car le parasite y achève son cycle de reproduction dans leurs intestins. Toutefois, l'infection serait associée exclusivement à l'éclosion des symptômes positifs excédentaires de la maladie et pas aux symptômes négatifs déficitaires[134]. On estime que l'éradication de T. gondii éviterait 20 % des cas de schizophrénie[135].
- Autres : dans une méta-analyse[136], de nombreux autres agents infectieux ont été découverts comme significativement associés à la schizophrénie.
Toxiques et drogues
[modifier | modifier le code]Ina Weiner[124] étudie si des neuroleptiques peuvent prévenir des schizophrénies d'origine environnementale de ce type. Des souris exposées in utero à un agent toxique chimique qui conduit beaucoup d'entre elles à développer[137] des symptômes et des anomalies cérébrales équivalant à la schizophrénie chez l'humain (avec des premiers signes de déclin cognitif à la puberté, avant un développement de symptômes proches d'une schizophrénie) ont été traitées par des neuroleptiques dès les premiers symptômes. Ce traitement les a protégées des symptômes de type schizophrénique et de modifications cérébrales associées (ex. : diminution du poids de l'hippocampe), qui accompagnent la schizophrénie.
Le perchloroéthylène, substance toxique utilisée dans le nettoyage à sec, augmenterait de 3,5 fois le risque de développer des symptômes schizophréniques[138].
L'intoxication au manganèse, un oligoélément nécessaire à l'humain mais toxique quand il est en excès, peut se manifester dans un premier temps par des symptômes évoquant la schizophrénie[139].
Beaucoup de drogues ont été associées au développement de la schizophrénie : notamment l'alcool, le cannabis, la cocaïne et les amphétamines[28]. La moitié environ des personnes qui souffrent de schizophrénies ont recours à l'usage de drogue ou à la consommation excessive d'alcool[140]. Le rôle du cannabis pourrait être déclencheur[141], mais les autres drogues pourraient principalement être utilisées pour gérer la dépression, l'anxiété, l'ennui et la solitude que peuvent éprouver certains schizophrènes[140],[142]. Elles ne seraient qu'une conséquence de la schizophrénie et de ses comorbidités et pas une cause.
En 2019, il est établi que fumer du cannabis augmente très significativement le risque de psychose ultérieure[143]. Selon le site drogues-info-service, le risque relatif de développer une schizophrénie est multiplié par quatre chez les consommateurs réguliers de cannabis[144]. Une étude publiée en 2023 confirme que les jeunes hommes ayant une grave dépendance au cannabis courent un risque accru de développer une schizophrénie. Cette étude danoise portant sur 7 millions de personnes et 50 ans de données évalue que 30 % des cas de schizophrénie chez les jeunes hommes ont été déclenchés par une forte consommation de cannabis[145].
Il est possible que les métaux lourds contenus dans le cannabis — issus de la terre dans laquelle il a poussé — jouent un rôle dans cette corrélation[146].
En 2018, une revue de la littérature interroge le lien entre la consommation de tabac et le risque de développer une maladie du spectre de la schizophrénie ou une psychose sans pouvoir trancher. Cette revue fait suite à la publication de deux méta analyses retrouvant une augmentation d'approximativement un facteur 2 de déclencher ces maladies associée à la consommation de tabac[147],[148],[149]. Une méta analyse et revue systématique de la littérature de 2020 rapporte que la consommation de tabac par l'individu et par la mère durant la grossesse pourraient être des facteurs de risques indépendants de développer une schizophrénie[149].
En 2017[150], des chercheurs se sont intéressés aux effets relaxants de la nicotine consommée en excès et comme automédication chez les schizophrènes. Sur modèle animal, l'étude suggère que la nicotine administrée de manière chronique rétablit certains aspects du fonctionnement normal du cortex préfrontal.
Recherche
[modifier | modifier le code]Mécanismes
[modifier | modifier le code]L'un des objectifs majeurs des études portant sur la schizophrénie a été de trouver le lien entre le diagnostic de schizophrénie, établi par une observation du comportement, et des altérations du fonctionnement de certaines aires cérébrales. Pendant longtemps[Quand ?], l’hypothèse la plus couramment acceptée a été l'implication du système dopaminergique, attribuant l'apparition des psychoses à une activité excessive des neurones dopaminergiques[2] (ainsi que des neurones sérotoninergiques). Mais en réalité la schizophrénie est, d'un point de vue neurologique, une maladie extrêmement complexe, qui ne se limite pas à un simple déséquilibre de la dopamine et de la sérotonine : de très nombreux neurotransmetteurs et de nombreuses régions du cerveau y sont impliqués.
Neurobiologiques
[modifier | modifier le code]
Gènes impliqués
[modifier | modifier le code]Le premier modèle animal reproduisant la schizophrénie, à savoir une souris avec un gène DISC1 incomplet, a été créé[152].
Modèle dopaminergique
[modifier | modifier le code]Les troubles schizophréniques ont souvent été rattachés à un dysfonctionnement de la voie dopaminergique mésolimbique. Cette théorie, dite « hypothèse dopaminergique de la schizophrénie » se fonde sur le fait que la plupart des neuroleptiques agissent sur le système de la dopamine. Les phénothiazines ont été fortuitement découverte, suivies d'autres médicaments antipsychotiques ou neuroleptiques qui agissaient - entre autres - sur le système dopaminergique ; et ils restent un traitement courant de première indication.
Cette théorie a ensuite été jugée simplificatrice et incomplète. En effet, de nouveaux médicaments (les neuroleptiques atypiques), comme la clozapine se sont montrés aussi efficaces que les médicaments plus anciens (ou neuroleptiques typiques), comme l'halopéridol. Or cette nouvelle classe de molécules agit aussi sur le système de la sérotonine, et pourrait être un bloquant un peu moins efficace des récepteurs à la dopamine. Ainsi, sur le plan neurochimique, bien d'autres neuromédiateurs pourraient jouer des rôles dans la schizophrénie. Chaque fois qu'un nouvel éclairage est apporté sur l'un d'entre eux, son implication dans la vie psychique est fortement explorée par des chercheurs de tous les champs de la psychopathologie. Le psychiatre David Healy pense que des compagnies pharmaceutiques auraient encouragé des théories biologiques simplistes pour promouvoir les traitements qu'elles proposaient[153].
Rôle du glutamate et des récepteurs NMDA
[modifier | modifier le code]L'intérêt s'est également porté sur un autre neurotransmetteur, le glutamate, et sur la fonction diminuée d'un type particulier de récepteur au glutamate, le récepteur NMDA. Cette théorie a pour origine l'observation de niveaux anormalement bas de récepteurs de type NMDA dans le cerveau de patients atteints de schizophrénie examinés post-mortem[154], et la découverte que des substances bloquant ce récepteur, comme la phencyclidine ou la kétamine, peuvent mimer chez le sujet sain des symptômes et des troubles cognitifs associés à la maladie[155]. De même, les sujets atteints d'encéphalite à anticorps ciblés contre les récepteurs NMDA présentent au stade initial de cette maladie divers symptômes associés à la schizophrénie[156].
L'« hypothèse glutamatergique » de la schizophrénie devient actuellement de plus en plus populaire, en particulier du fait de deux observations : d'une part, le système glutamatergique peut agir sur le système dopaminergique, et d'autre part, une fonction glutamatergique réduite a pu être associée à un faible niveau de performance à des tests qui nécessitent le fonctionnement de l'hippocampe et du lobe frontal, structures potentiellement impliquées dans la schizophrénie[157]. Cette théorie est également étayée par des essais cliniques montrant que des molécules qui sont des coagonistes du récepteur NMDA sont efficaces pour réduire les symptômes schizophréniques. Ainsi, les acides aminés D-sérine, glycine et D-cyclosérine facilitent la fonction du récepteur NMDA grâce à leur action sur le site coagoniste recevant la glycine. Plusieurs essais cliniques contrôlés par placebo, et visant à augmenter la concentration de glycine dans le cerveau, ont montré une réduction des symptômes négatifs[158].
Données neurophysiologiques obtenues par imagerie cérébrale
[modifier | modifier le code]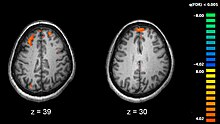
Avec le développement récent des techniques d'imagerie médicale, beaucoup de travaux sont consacrés à l'étude de différences structurelles ou fonctionnelles dans certaines régions cérébrales chez des personnes schizophrènes par rapport aux individus non schizophrènes.
Le cerveau des personnes avec schizophrénie serait d'apparence globalement normale et seules des techniques récentes d'imagerie cérébrale, utilisées lors d'étude sur des cohortes de patients, ont pu mettre en évidence certaines différences. La première différence structurelle observée fut la découverte d'un élargissement des ventricules cérébraux chez des patients dont les symptômes négatifs étaient particulièrement marqués[159]. Toutefois, ce résultat ne s'avère guère utilisable au niveau individuel, du fait de la grande variabilité observée entre les patients. Un lien entre l'élargissement ventriculaire et une exposition aux médicaments neuroleptiques a cependant été suggéré[160]. Des études plus récentes ont par la suite montré qu'il existe de nombreuses différences dans la structure cérébrale selon que les personnes présentent ou non un diagnostic de schizophrénie[161]. Toutefois, comme dans le cas des études antérieures, la plupart de ces différences ne sont détectables que lorsque des groupes, et non des individus, sont comparés, et ne sont conséquemment pas utilisables pour établir le diagnostic de schizophrénie.
Des études mettant en œuvre des tests neuropsychologiques combinés à des techniques d'imagerie cérébrale comme l'imagerie par résonance magnétique fonctionnelle (IRMf) ou la tomographie par émission de positons (TEP) ont cherché à mettre en évidence des différences fonctionnelles d'activité cérébrale chez des patients. Elles ont montré que ces différences surviennent plus fréquemment au niveau des lobes frontaux, de l'hippocampe et des lobes temporaux[162]. Ces différences sont fortement liées aux déficits cognitifs fréquemment associés à la schizophrénie, notamment dans le domaine de la mémoire, de l'attention, de la résolution de problèmes, des fonctions exécutives et de la cognition sociale.
Des enregistrements électroencéphalographiques (EEG) de personnes atteintes de schizophrénie lors de tâches à dominante perceptive ont montré une absence d'activité dans la bande de fréquence gamma (fréquences élevées), qui indiquerait une faible intégration de circuits neuronaux critiques du cerveau[163]. Les patients présentant des hallucinations intenses, des croyances illusoires et une désorganisation de la pensée avaient également la synchronisation de plus basse fréquence. Les médicaments pris par ces personnes ne permettaient pas de retour du rythme vers la gamme de fréquence gamma. Il est possible que les altérations de la bande gamma et de la mémoire de travail soient liées à des altérations des interneurones inhibiteurs produisant de l'acide gamma-aminobutyrique (GABA). Il est observé dans le cortex préfrontal dorsolatéral de patients atteints de schizophrénie une altération d'une sous-classe particulière d'interneurones GABAergiques caractérisés par la présence de la protéine parvalbumine[164].
Il existe des atypicités du lobe temporal, retrouvée lors d'analyses par IRM du cerveau d'adolescents avec schizophrénie[165],[166][source insuffisante], notamment une diminution de la surface du sillon collatéral. Cette atypicité apparaîtrait lors des modifications du cerveau, à l'adolescence. L'importance de ces modifications n'est apparemment liée ni à la durée de la pathologie, ni aux doses de médicaments pris par les patients.
Autres neurotransmetteurs impliqués
[modifier | modifier le code]- Le fait d'activer les récepteurs D1 et D5 à la dopamine permettrait de combattre certains troubles psychotiques, et peut-être certains symptômes de la schizophrénie[167].
- Il a été prouvé qu'une activité insuffisante de certains récepteurs à l'acétylcholine, aussi bien nicotiniques[168] que muscariniques[169], pouvait provoquer (ou aggraver) des symptômes psychotiques. Ainsi, certains hallucinogènes (tels que la scopolamine) qui bloquent les récepteurs muscariniques à l'acétylcholine peuvent être à l'origine de divers symptômes psychotiques. À l'inverse, la nicotine qui active les récepteurs nicotiniques à l'acétylcholine, aurait des effets bénéfiques contre certains symptômes de la schizophrénie.
- Certains neurotransmetteurs tels que la noradrénaline[170],[171], l'adrénaline et l'histamine jouent probablement un rôle dans les troubles du comportement observés dans les psychoses, notamment les états d'agitation. Les neuroleptiques sédatifs (cyamémazine, chlorpromazine, loxapine) sont des antagonistes de certains récepteurs à ces neurotransmetteurs. L'antagonisme de la noradrénaline améliore la qualité du sommeil et diminue l'intensité des cauchemars et des hallucinations.
- Une activité excessive des récepteurs cannabinoïdes CB1[172],[173] ou encore une activité insuffisante des récepteurs CB2[174] peut être à l'origine de troubles psychotiques. La consommation de THC (tétrahydrocannabinol) peut en effet provoquer une psychose, ou aggraver des troubles psychotiques chez des gens qui sont déjà malades. À l'inverse, le CBD (cannabidiol), qui est un agoniste des récepteurs GPR55[175], possède des propriétés antipsychotiques.
- Un déficit en ocytocine[176] pourrait jouer un rôle dans les comportements asociaux (repli sur soi, isolement, difficultés de communication, paranoïa, etc.) observés dans les différentes psychoses, et dans certains troubles de la personnalité[Lesquels ?].
- Des études scientifiques ont démontré que les troubles psychotiques s'accompagnent, très souvent, d'un excès de cortisol. Le cortisol pourrait jouer un rôle dans les symptômes négatifs et la désorganisation observés au cours de la schizophrénie[177].
- Le récepteur H3 à l'histamine pourrait jouer un rôle dans la schizophrénie. Des antagonistes du récepteur H3[178] permettent de combattre certains symptômes de cette maladie, tels que les symptômes négatifs.
- Le récepteur sigma, qui est activé par certains neuropeptides cérébraux, joue probablement un rôle dans les troubles psychotiques. Les substances activant ce récepteur ont des effets hallucinogènes et provoquent des délires, tandis que les antagonistes de ce récepteur, tels que le rimcazole (en), possèdent des propriétés antipsychotiques[179].
- Selon certaines études scientifiques, une activité insuffisante du neurotransmetteur GABA[180] pourrait être impliquée dans les troubles psychotiques.
- Une activité insuffisante du récepteur 5HT2C à la sérotonine pourrait jouer un rôle dans les troubles psychotiques, parmi lesquels la schizophrénie. Ainsi, la vabicasérine (en), une molécule activant ce récepteur, possède des propriétés antipsychotiques. De même, des substances activant le récepteur 5HT1A à la sérotonine permettent de combattre certains symptômes de cette maladie[181].
- Un déficit en adénosine[182] pourrait jouer un rôle dans certains symptômes de la schizophrénie. La caféine empêche cette substance de se fixer à son récepteur. À l'inverse, des substances activant les récepteurs à adénosine possèdent des propriétés antipsychotiques.
- Certaines enzymes de la famille des phosphodiestérases, qui sont chargées de dégrader l'AMP cyclique dans certains neurones, pourraient jouer un rôle dans certaines psychoses. C'est le cas des enzymes PDE4 et PDE10. En effet, des substances inhibant l'activité de ces enzymes, tels que le rolipram ou la papavérine, possèdent des propriétés antipsychotiques. Or, l'AMP cyclique est une substance dont la quantité augmente lorsque le récepteur D1 à la dopamine est activé, et diminue lorsque le récepteur D2 est activé.
- D'après certaines études, les récepteurs opioïdes joueraient un rôle dans la schizophrénie et des antagonistes[183][source insuffisante] de ces récepteurs aideraient à en combattre certains symptômes.
Élagage synaptique et neurodéveloppement
[modifier | modifier le code]Les chercheurs en neurosciences s'interrogent sur le fait que la schizophrénie et les troubles bipolaires semblent apparaître lors de l'adolescence. Il est possible que certains phénomènes spécifiques de cette période puissent fragiliser le développement cérébral du jeune et le rendre plus vulnérable à certaines maladies mentales. Une des hypothèses est que le mécanisme d'élagage synaptique pourrait être déficient : il serait quatre fois plus actif chez les jeunes schizophrènes[184].
Autres mécanismes
[modifier | modifier le code]Chez les patients schizophrènes, l'activité électrique du cerveau, mise en évidence par un EEG, est différente de celle de patients non malades. En effet, un test EEG permet de prédire le développement futur d'une schizophrénie. Chez les patients schizophrènes (ou ayant des risques de développer une schizophrénie par la suite), l'onde P300 est fortement réduite[185].
On observe une diminution de la protéine Beclin-1 dans les cellules de l’hippocampe de patients schizophrènes, protéine qui a un rôle dans l'initiation de l'autophagie et la diminution de l'apoptose. La diminution de l'autophagie des cellules de l’hippocampe pourrait jouer un rôle dans la schizophrénie. L'ADNP (en), plus élevé dans l'hippocampe, pourrait être un mécanisme compensateur, et, étant également élevé dans les lymphocytes du sang, pourrait être utile comme test diagnostic[186][source insuffisante],[187],[188][source insuffisante].
On retrouve des microparticules dans le liquide cérébrospinal des patients schizophrènes, schizoaffectifs et bipolaires, alors qu'il n'y en a pas chez les témoins non atteints de ces maladies[189],[190].
Liens avec d'autres spécificités : troubles bipolaires
[modifier | modifier le code]Il semble exister une certaine similarité génétique commune entre la schizophrénie et les troubles bipolaires[191], ce qui amène à reconsidérer la distinction entre les deux syndromes[192],[193].
Dopamine
[modifier | modifier le code]Diagnostic
[modifier | modifier le code]Pour minimiser au plus tôt l'impact de la schizophrénie sur le développement de l'individu, de nombreux travaux cherchent à identifier et traiter la phase prodromique de la maladie, estimée démarrer jusqu'à 30 mois avant l'apparition des symptômes[194].
Microbiote intestinal
[modifier | modifier le code]Symptômes
[modifier | modifier le code]La schizophrénie se manifeste le plus souvent entre la fin de l'adolescence et le début de la vie adulte[2], période durant laquelle se développe le comportement social d'un individu[194]. Chez 40 % des hommes et 23 % des femmes, la schizophrénie se déclare avant l'âge de 19 ans[195]. Les troubles cognitifs sont souvent les premiers symptômes qui apparaissent chez la personne atteinte de schizophrénie. Ce sont des symptômes annonciateurs[196] :
- troubles d’attention, de concentration, manque de tolérance à l’effort : la personne atteinte prend du temps à répondre aux questions, à réagir aux situations demandant une réponse rapide. Elle n’est plus capable de suivre ses cours, de se concentrer sur un film ;
- troubles de mémoire : la personne atteinte de schizophrénie oublie de faire des tâches de la vie quotidienne (faire ses devoirs, aller à ses rendez-vous). Elle a de la difficulté à raconter ce qu’elle lit, à suivre une conversation. Sa mémoire autobiographique est affectée : elle oublie plusieurs moments de son histoire personnelle. La mémoire de travail de l'individu fonctionne plus difficilement : il est incapable d'effectuer plusieurs tâches en même temps en se souvenant où il en est dans chacune d’elles ;
- troubles des fonctions exécutives : les fonctions exécutives sont essentielles à tout comportement dirigé, autonome et adapté, comme préparer un repas. La personne atteinte a de la difficulté à organiser et anticiper les gestes nécessaires à la réalisation d’une tâche, à anticiper les conséquences. Elle manque de planification, d’organisation des séquences d’actions pour réaliser un but et manque également de flexibilité, de discernement, de vérification, d’autocritique.
Ces premiers troubles entraînent progressivement des difficultés de socialisation chez la personne atteinte, provoquant un retrait social (repli autistique). Ils entraînent également le développement de signes moins spécifiques de la schizophrénie, comme une irritabilité, une dysphorie[197], ou une maladresse[198], durant cette phase prodromique.
Ces symptômes annonciateurs peuvent être présents de façon isolée ou associée et, bien qu’ils se présentent en premier, ils persisteront plus longtemps que les symptômes aigus.
Classification des symptômes
[modifier | modifier le code]Les schizophrénies sont caractérisées cliniquement par la dissociation psychique et la présence, en proportion variable, de symptômes dits positifs et négatifs, et d'une désorganisation du fonctionnement psychique[199]. Cette classification a été introduite par la neuropsychiatre américaine Andreasen dans les années 1980[200],[201].
Les symptômes de la schizophrénie sont connus depuis le début du XXe siècle. Cependant, grâce aux travaux importants de Andreasen[202],[203], il est aujourd'hui convenu de distinguer les symptômes positifs excédentaires (hallucination, délire, agitation) des symptômes négatifs déficitaires (apathie, anhédonie, etc.) de cette maladie. La recherche sur les causes et le pronostic de la maladie montre qu'il est même pertinent de distinguer les formes de schizophrénie à prédominance de symptômes négatifs (déficitaires) de celles à prédominance de symptômes positifs (excédentaires)[204],[205].
Symptômes positifs
[modifier | modifier le code]Les symptômes positifs (ou excédentaires) sont les symptômes qui s'ajoutent à l'expérience de la réalité et aux comportements habituels et qui ne sont pas ressentis normalement par les individus non malades : c’est leur présence qui est anormale. Ces symptômes se manifestent habituellement au début de l'âge adulte, entre 17 et 23 ans chez les hommes et entre 21 et 27 ans chez les femmes. Ils répondent généralement bien aux traitements pharmaceutiques[206]. Ces symptômes sont ajoutés au fonctionnement normal de l'individu (ils sont en plus). Le terme « positif » ne veut pas dire qu'ils soient de bons (ni de mauvais) pronostics.
Tout d'abord, la personne schizophrène a des hallucinations, celles-ci pouvant impliquer l'ensemble des sens. Les plus courantes sont des hallucinations auditives, sous la forme de voix imaginaires, souvent étranges ou persécutrices. En complément, la personne présente des accès de délire, des erreurs de jugement logique. Elle s'imagine que la personne qui la regarde ou qui la croise dans la rue est là pour l'espionner. Elle se sent surveillée, persécutée, en danger, ou croit que la télévision lui envoie des messages. Elle est convaincue d’avoir le pouvoir d'influencer les évènements dans le monde, d'être contrôlée par une force extérieure ou que d'autres individus peuvent lire dans ses pensées. Les hallucinations sont d'ailleurs couramment en relation et viennent renforcer ces idées délirantes[206].
La schizophrénie entraîne une déréalisation (impression d'étrangeté du monde, qui paraît irréel, flou, qui manque de sens) ou une dépersonnalisation (impression d'étrangeté face à soi-même).
Symptômes de désorganisation
[modifier | modifier le code]La personne présente, de plus, des troubles cognitifs regroupés sous le terme de désorganisation ou de troubles du cours de la pensée[207]. Ce dernier point peut aller de la perte du cours de sa pensée ou de ses idées, avec des phrases sans liens évidents, jusqu'à des suites de mots complètement incohérentes dans les cas les plus sévères (symptôme de schizophasie ou phénomène du « coq à l'âne »). Il y a aussi des interruptions soudaines du discours, appelées barrages. Cette désorganisation de la pensée se manifeste par une difficulté à rester concentré sur un raisonnement ou sur une conversation, à diriger ses pensées vers un but, par une suggestibilité, une pensée tangentielle (qui veut simplement dire que la personne fuit une conversation ou une réponse à une question posée), de la difficulté à associer des idées entre elles, un discours illogique. Le malade perd le fil de ses idées. La personne atteinte peut dire des phrases sans suite ou incompréhensibles et inventer des mots (néologismes). Elle peut également passer par des phases d'hypervigilance et rationalise jusqu'à l'absurde certains phénomènes pour leur donner un sens généralement incompréhensible (rationalisme morbide).
Le comportement du malade est également très désorganisé, avec une incapacité à prendre des décisions et des initiatives appropriées à la situation. Des agissements bizarres peuvent également être perçus, par exemple fermer les stores de la maison par crainte d’être espionné, ou collectionner des bouteilles d’eau vides. La pensée du malade manque de fluidité et de flexibilité. Ses discours et ses comportements sont répétitifs, rigides. Le malade a du mal à fournir une pensée abstraite. Il a tendance à interpréter des concepts abstraits de façon erronée ou selon des critères personnels. Il peut aussi avoir un syndrome d'automatisme mental (vol de pensée ou idées imposées par exemple). Il peut rencontrer de graves difficultés lorsqu'il essaie d'aborder de nouveaux sujets de conversation ou d'adopter de nouveaux comportements auxquels il n'est pas habitué.
Symptômes négatifs
[modifier | modifier le code]Les symptômes négatifs (ou déficitaires) sont ainsi dénommés car ils reflètent le déclin des fonctions cognitives normales et se traduisent par une altération des fonctions cognitives complexes d'intégration (altération des fonctions mnésiques, difficultés de concentration, pauvreté du langage spontané), du comportement moteur (aboulie, amimie, apragmatisme) et du fonctionnement social ou émotionnel (altération de la vie en relation, abrasion des affects et de la motivation (athymhormie), absence de plaisir (anhédonie)).
À l'inverse des symptômes positifs, les symptômes négatifs sont beaucoup plus résistants aux traitements médicamenteux actuels[208]. Les traitements non médicamenteux essayent de les cibler.
Ces symptômes négatifs ont des conséquences beaucoup plus délétères et handicapantes sur la qualité de vie des personnes schizophrènes que les symptômes positifs et affectent plus fortement leur entourage[209],[210].
On recense comme symptômes négatifs[211] :
- l'aboulie, qui peut être décrite comme un déficit de la volonté, une perte de la motivation causés par la maladie et à ne pas confondre avec une paresse[200],[201],[212] ;
- l'anergie ou perte d'énergie ;
- l'anhédonie ou incapacité à éprouver du plaisir, qui se manifeste dans les activités de loisir et également dans la sexualité ;
- l'apathie ou incapacité à réagir ;
- l'apragmatisme qui est un déficit dans la capacité à entreprendre des actions ;
- l'incurie qui est consécutive à l'impossibilité à s'occuper de soi ;
- le désintérêt ;
- le retrait social qui se manifeste par une diminution marquée des relations interpersonnelles. Le malade est préoccupé essentiellement par ses pensées et sensations intérieures (introspection) et ne parvenant plus à s'intéresser à son environnement, ni à s'y adapter. Il parle tout seul, s'isole[213] ;
- un habillement atypique[208] ;
- la froideur affective, souvent ressentie en présence de patients souffrant de schizophrénie, qui témoigne d'une restriction de l'expression émotionnelle. La mimique, la gestuelle, l'intonation de la voix semblent avoir perdu toute réactivité et modulation, un manque de réactivité. Un émoussement des affects - Diminution de l’expression d’émotions : le visage de la personne atteinte devient inexpressif, ses inflexions vocales diminuent (elle parle toujours sur le même ton), ses mouvements sont moins spontanés, ses gestes, moins démonstratifs[214]. Des défauts dans la cognition sociale sont couramment associés à la schizophrénie[215] ;
- l'alogie, un relâchement de l'association des pensées ou une difficulté de conversation, une désorganisation : la personne atteinte ne trouve plus ses mots, donne des réponses brèves et évasives et ne réussit plus à communiquer ses idées ou ses émotions ;
- l'ambivalence, une contradiction affective (j'aime/je déteste la même personne).
Signes primaires et secondaires
[modifier | modifier le code]Ces signes sont dits « primaires » lorsqu'ils expriment directement le processus pathologique en cours.
Dans certains cas ces signes négatifs sont dits « secondaires » parce qu'ils sont les conséquences :
- soit d'autres dimensions de la schizophrénie (par exemple le retrait social peut être consécutif à une activité hallucinatoire — qui est un signe positif — intense) ;
- soit l'effet iatrogène des médicaments (notamment les neuroleptiques dits « classiques » qui provoquent un état d'indifférence psychomotrice) ou de la prise en charge (le repli social est favorisé par l'hospitalisation au long cours).
Évaluation
[modifier | modifier le code]Ces manifestations constituent la dimension négative de la schizophrénie. Elles sont les conséquences du processus pathologique de la schizophrénie. Elles ne doivent pas être considérées comme l'expression d'un trait de caractère (comme la paresse) ou d'un refus délibéré de s'intégrer socialement, mais comme une perte de compétences liée à la maladie.
Les symptômes négatifs sont fréquemment associés à des altérations des fonctions neurocognitives[216]. Les capacités d'attention, de concentration et de mémoire sont altérées.
La présence de manifestations négatives prédominantes correspond à un sous-type de schizophrénie appelé « hébéphrénique » (et ce uniquement dans les critères du DSM-IV-TR, les sous-types de schizophrénie ayant été abandonnés dans le DSM-5).
Il faut faire la différence entre les symptômes négatifs et la dépression qui peut être présente chez les patients souffrant de schizophrénie. Chez le sujet déprimé, on observe un ralentissement, une anhédonie, une aboulie ou un apragmatisme, mais il existe une humeur triste et des idées négatives sur l'avenir qui sont spécifiques. Dans ce cas, il existe des modalités de prise en charge particulières.
Leur évolution temporelle est différente de celle des symptômes positifs[217]. Les symptômes négatifs évoluent souvent au long cours. Ils répondent moins que les symptômes positifs aux traitements médicamenteux actuels et nécessitent l'emploi de stratégies non pharmacologiques favorisant les interactions sociales et l'intégration.
Les conséquences fonctionnelles de cette dimension clinique sont très péjoratives et souvent plus importantes que celles des symptômes positifs. Les capacités d'action et d'investissement étant réduites, les interactions sociales étant très diminuées, le patient souffrant de schizophrénie avec une symptomatologie négative prépondérante, a d'importantes difficultés dans les domaines de l'apprentissage et de l'activité professionnelle, ce qui renforce le handicap et l'exclusion sociale.
Symptômes de premier rang
[modifier | modifier le code]Le psychiatre allemand Kurt Schneider (1887-1967) répertoria les formes particulières des symptômes psychotiques qui pouvaient, selon lui, distinguer la schizophrénie des autres psychoses[218]. Ils sont appelés « symptômes de premier rang » et comprennent l'impression d’être contrôlé par une force extérieure, de ne plus être maître de sa pensée, du vol de la pensée, de l'écho et des commentaires de la pensée, l'impression que la pensée est transmise à d’autres personnes, la perception de voix commentant les pensées ou les actions du sujet, ou conversant avec d’autres voix hallucinées ; ce qui est proche de l'automatisme mental défini par Gaëtan Gatian de Clérambault dans les années 1920[219].
Bien qu'ils aient beaucoup apporté au diagnostic de la schizophrénie, la spécificité de ces symptômes de premier rang est actuellement remise en cause. Une revue des études conduites entre 1970 et 2005 montre qu'ils ne permettent pas de confirmer ou d'infirmer un diagnostic de schizophrénie. Cette revue suggère en conclusion que ces symptômes soient moins prépondérants à l'avenir dans le système du diagnostic des maladies mentales[220].
Comorbidités
[modifier | modifier le code]Les comorbidités, ou association à d'autres pathologies, sont fréquentes dans les schizophrénies : abus de substances et dépendance à leur égard, troubles anxieux, troubles de l'humeur, pulsions suicidaires et agressivité
À côté de ces symptômes psychologiques, ont été découvertes de nombreuses différences biologiques qui distinguent les malades des sujets sains. Mais on ne sait pas si ces différences sont dues à la maladie en elle-même ou aux traitements associés.
Parmi ces différences on retrouve entre autres :
- un vieillissement prématuré, qui survient chez un certain nombre de patients atteints de schizophrénie ;
- la présence de bufoténine (substance hallucinogène) dans le cerveau, le plasma sanguin et l'urine des malades[221] ;
- de très nombreuses anomalies liées au système immunitaire, comme une faible inflammation, qui ont pu être mesurées dans des méta-analyses.
Diagnostic
[modifier | modifier le code]Biomarqueurs
[modifier | modifier le code]Les scientifiques n'ont pas réussi à trouver de biomarqueurs fiables liés à cette maladie. Le diagnostic repose essentiellement sur l'observation clinique au long cours, parfois à l'issue de plusieurs mois d'hospitalisation. Toutefois, certaines études pourraient ouvrir de nouvelles perspectives[222],[223].
Quatre types de schizophrénie pourraient être distingués selon les cytokines présentes dans le sang[224] :
- type I (avec troubles autistiques) : IL-7, IL-17, IL-15, interféron alpha…
- type II : IL-7, IL-17…
- type III : protéine C réactive
- type IV (peu en retrait) : IL-8…
Elles appelleraient des prises en charge différentes.
Une étude de 2021 identifie deux marqueurs sanguins, les microprotéines mir-137 (en) et COX6A2 (en). La première, en excès, témoigne d'une mauvaise élimination des mitochondries dysfonctionnelles des neurones à parvalbumine, la seconde, en quantité insuffisante, indique une mauvaise respiration cellulaire. En effet, selon les auteurs, la schizophrénie serait liée à une déficience en glutathion, une molécule du système antioxydant, conduisant à un stress oxydant et à des dysfonctionnements des interneurones à parvalbumine[225],[226].
Critères diagnostiques
[modifier | modifier le code]Les critères diagnostiques utilisés sont souvent ceux des classifications internationales : DSM-IV[227] ou la classification internationale des maladies CIM-10. Ces classifications ne prennent pas en compte (CIM-10) ou très peu (DSM) les troubles cognitifs liés à cette maladie.
Ces critères contiennent des critères reportés par le patient de son expérience personnelle et des critères d'anormalité dans son comportement, et cela mesuré par un professionnel de la santé mentale. Les symptômes de la schizophrénie s'étendent sur un continuum dans la population, bien qu'il soit peu fréquent de se situer à l'état pas tout à fait diagnostiqué[réf. nécessaire], les symptômes doivent atteindre une certaine sévérité avant que le diagnostic soit établi. Ainsi, en 2009, il n'y avait pas de test objectif.
Les critères CIM-10 sont classiquement utilisés en Europe, tandis que les critères du DSM-IV-TR sont utilisés aux États-Unis et à différents degrés dans le monde, et sont majoritaires dans la recherche. Les critères CIM-10 mettent plus l'accent sur les symptômes de premier rang de Schneider (en). En pratique, la corrélation entre les deux systèmes est élevée.
Les critères DSM-IV-TR
[modifier | modifier le code]Selon le DSM-IV-TR, pour être diagnostiqué schizophrène trois critères doivent être remplis :
- Les symptômes caractéristiques : deux, ou plus, des symptômes suivants doivent être présents la plupart du temps durant une période d'un mois (ou moins, si les symptômes diminuent avec le traitement) :
- délires ;
- hallucinations ;
- discours désorganisé, qui est la manifestation d'un trouble de la pensée formelle ;
- comportement désorganisé de manière importante (ex. : s'habiller de manière inappropriée, pleurer fréquemment) ou comportement catatonique ;
- symptômes négatifs : réduction de l'expression émotionnelle, aboulie.
- Dysfonctionnement social ou professionnel : pour une partie importante du temps depuis le début des troubles, une ou plusieurs des aires de fonctionnement telles que le travail, les relations interpersonnelles, les soins que l'on s'applique à soi-même, sont notablement en dessous de ce qu'ils étaient avant les symptômes.
- Durée importante : les signes du trouble précédent persistent pour au minimum six mois. Cette période de six mois doit inclure aux minimum un mois de symptômes caractéristiques (ou moins si les symptômes diminuent avec le traitement).
Attention, le DSM-IV-TR précise bien qu'un seul symptôme des critères ci-dessus est requis si les idées délirantes sont bizarres ou si les hallucinations consistent en une voix commentant en permanence le comportement ou les pensées du sujet, ou si, dans les hallucinations, plusieurs voix conversent entre elles.
Un trouble schizoaffectif et un trouble dépressif ou bipolaire avec caractéristiques psychotiques ont été éliminés soit 1) parce qu’aucun épisode dépressif majeur ou maniaque n’a été présent simultanément aux symptômes de la phase active, soit 2) parce que si des épisodes thymiques ont été présents pendant les symptômes de la phase active, ils ne l'ont été que pour une faible proportion de la durée des périodes actives et résiduelles. La perturbation n’est pas due aux effets physiologiques directs d’une substance (c’est-à-dire une drogue donnant lieu à abus, un médicament) ou d’une affection médicale. En cas d’antécédents d'un trouble du spectre autistique ou d’un trouble de la communication débutant dans l'enfance, le diagnostic additionnel de schizophrénie n’est fait que si les idées délirantes ou les hallucinations sont prononcées et sont présentes avec les autres symptômes requis pour le diagnostic pendant au moins 1 mois (ou moins quand elles répondent favorablement au traitement).
Si les signes du trouble persistent plus d'un mois mais moins de six mois, le diagnostic de désordre schizophrénique est établi. Des symptômes psychotiques durant moins d'un mois peuvent être diagnostiqués tel qu'un trouble psychotique bref, et différentes conditions peuvent faire partie des symptômes psychotiques non spécifiés ici. La schizophrénie ne peut être diagnostiquée si les symptômes de troubles de l'humeur sont substantiellement présents (bien qu'un trouble schizoaffectif puisse être diagnostiqué), ou si les symptômes de trouble envahissant du développement sont présents, à moins que les délires et les hallucinations soient présentes de manière importante, ou si les symptômes sont la résultante directe d'un autre problème médical ou de l’absorption d'une substance, telle qu'une drogue ou un médicament.
Annonce du diagnostic
[modifier | modifier le code]Il s'est posé la question de l'annonce du diagnostic en psychiatrie pour la schizophrénie pour différentes raisons. D'abord, c'est un diagnostic qui repose entièrement sur la clinique, sans marqueurs ou test objectifs, c'est ensuite un diagnostic que le patient doit être en mesure de comprendre (la compréhension pouvant être perturbée par les symptômes de la maladie ou encore le défaut/absence d'insight), un diagnostic lourd et potentiellement stigmatisant.
En 2006, Béatrice Laffy-Beaufils, estime que l'information est devenu une obligation thérapeutique. La prise de conscience de la maladie permet au patient d'attribuer ses symptômes à sa maladie plutôt qu'à des « persécuteurs terrifiants », elle améliore la compliance au traitement qui est un facteur déterminant du pronostic et peut s’intégrer dans une démarche psychothérapeutique. « En accédant au contrôle de sa maladie, le patient cesse d’être seulement un schizophrène pour devenir une personne souffrant d’une maladie que l’on nomme schizophrénie »[228].
Classification des formes
[modifier | modifier le code]Classification française
[modifier | modifier le code]Plusieurs formes de schizophrénie peuvent être distinguées :
- la schizophrénie simple[réf. nécessaire]. Les symptômes négatifs sont au premier plan : appauvrissement des relations socioprofessionnelles, tendance à l’isolement et au repli extrême sur soi dans un monde intérieur. Il y a peu ou pas de symptômes délirants. Cette forme évolue lentement mais très souvent vers un déficit de plus en plus marqué ;
- la schizophrénie paranoïde. C’est la forme la plus fréquente de schizophrénie. Le délire et les hallucinations dominent le tableau clinique et le sujet répond le plus souvent aux traitements antipsychotiques ;
- la schizophrénie hébéphrénique. La dissociation des fonctions cognitives est prédominante. C’est la forme la plus résistante aux thérapeutiques. Cette forme de schizophrénie touche principalement les adolescents ;
- la schizophrénie catatonique. Le patient est comme figé physiquement et conserve les attitudes qui lui sont imposées, comme une poupée de cire. Il est enfermé dans un mutisme ou répète toujours les mêmes phrases. Cette forme, soumise à traitement, est rarement définitive ;
- la schizophrénie dysthymique (troubles schizoaffectifs). Les accès aigus ont la particularité d’être accompagnés de symptômes dépressifs, avec risque suicidaire, ou au contraire de symptômes maniaques. Ces formes répondent, au moins en partie, aux traitements par thymorégulateurs (comme le lithium) ;
- la schizophrénie pseudonévrotique. Elle associe des symptômes de schizophrénie et des symptômes importants ni schizophréniques ni bipolaires (syndrome de conversion, phobie, anxiété ou obsession) ;
- la schizophrénie pseudo-psychopathique[réf. nécessaire] ou « héboïdophrénique ». Cet état est considéré comme un trouble à caractère pré-schizophrénique où l'adolescent a des comportements d'opposition importants envers son entourage en présence de troubles de la pensée, phases délirantes et impulsivité. Il coexiste alors des passages à l’acte très violents et des symptômes dissociatifs comme une grande froideur affective.
Les schizophrénies, simples, hébéphréniques et catatoniques, sont regroupées dans le groupe des schizophrénies déficitaires.
Classification internationale
[modifier | modifier le code]Le DSM-IV-TR propose une classification de la schizophrénie en cinq types :
- type paranoïde : voir ci-dessus ;
- type catatonique : voir ci-dessus ;
- type désorganisé : le discours désorganisé, les comportements désorganisés et l'affect inapproprié prennent toute la place du tableau clinique. Ce trouble a une grande incidence familiale et un pronostic peu favorable ;
- type indifférencié : les symptômes clés de la schizophrénie sont présents et les critères généraux sont atteints sans rentrer dans un type particulier (paranoïde, catatonie, désorganisée) ;
- type résiduel : l'absence de symptômes positifs actifs (hallucination, délire, comportement et discours désorganisé) est caractéristique ainsi que la présence de certains éléments atténués (croyances étranges) ou de symptômes négatifs (apathie, isolement social, perte de plaisir et d'intérêt).
Classification de l'école de Wernicke-Kleist-Leonhard
[modifier | modifier le code]Cette classification refond la distinction entre schizophrénies et psychoses maniacodépressives (PMD) en décentrant les éléments du diagnostic des troubles psychotiques ou des troubles de l’humeur pour intégrer les troubles de la psychomotricité, de la pensée, du langage, etc. Il en résulte 35 phénotypes majeurs (cf. Karl Leonhard) à la place de la dichotomie « schizophrénie-PMD ». Ceux-ci ont l’avantage[229] :
- d’être valables pour la vie entière. Le diagnostic ne fluctue pas en fonction des épisodes. Les changements éventuels d’expression du phénotype sont pris en compte dans sa description[230] ;
- d’avoir une incidence pronostique puisque les psychoses cycloïdes répondent souvent aux critères CIM et DSM de la schizophrénie alors qu’elles évoluent favorablement ;
- de distinguer les phénotypes acquis des phénotypes héréditaires[231] ;
- et dans le cas des phénotypes héréditaires, de conserver l’homotypie au travers des membres de la famille, c'est-à-dire que les membres de la même famille ont le même diagnostic. Ainsi, les schizophrénies non systématisées expliquent la cooccurrence des diagnostics de bipolarité et de schizophrénie dans la même famille.
Se référer à l'article sur Karl Leonhard pour la liste des différents phénotypes[232].
Échelles diagnostiques
[modifier | modifier le code]La plus utilisée est l'échelle des symptômes positifs et négatifs également nommée PANSS.
Examens complémentaires
[modifier | modifier le code]Ils peuvent être utiles en cas de clinique atypique pour éliminer des diagnostics différentiels :
- un scanner cérébral ou une imagerie par résonance magnétique cérébrale pour éliminer une tumeur ou une malformation ;
- des dosages de toxiques dans le cas de doute de dépendance associée ;
- un électroencéphalogramme (EEG) pour éliminer une épilepsie notamment temporale ;
- une glycémie et un ionogramme ;
- un dosage de thyréostimuline (TSH) pour éliminer une hypothyroïdie ou une hyperthyroïdie ;
- un bilan hépatique pour éliminer une maladie de Wilson.
Diagnostics différentiels
[modifier | modifier le code]Plusieurs des symptômes positifs de la schizophrénie sont communs à d'autres désordres cérébraux. En outre, les lésions cérébrales, quand elles touchent les lobes préfrontaux, les ganglions de la base (notamment dans leur partie ventrale : noyau accumbens, pallidum ventral, tubercule olfactif), l'aire tegmentale ventrale ou certaines régions du cervelet (en), peuvent se manifester par des troubles proches des symptômes négatifs. Le diagnostic différentiel vise donc à distinguer la schizophrénie des affections suivantes :
Pathologies psychiatriques
[modifier | modifier le code]- trouble bipolaire (alternance de phases maniaques (euphoriques) et de phases dépressives) le diagnostic différentiel est aussi clinique et difficile. Cependant, de nouveaux traitements semblent agir sur ces deux maladies ;
- trouble schizoaffectif ;
- trouble obsessionnel compulsif : les deux pathologies peuvent être associées ;
- syndrome de stress post-traumatique : on retrouve parfois des rappels du traumatisme (intrusions) ainsi que des troubles dissociatifs, qui peuvent être confondus avec des symptômes psychotiques[233] ;
- exposition à des substances toxiques (pharmacopsychose, ex. : l'exposition au cannabis) ;
- trouble de la personnalité borderline ;
- Trouble du spectre de l'autisme : Trouble neurodéveloppemental
Pathologies non psychiatriques
[modifier | modifier le code]- épilepsie notamment temporale ;
- tumeur du cerveau ;
- troubles endocriniens thyroïdiens ;
- encéphalite ;
- hypoglycémie ;
- trouble métabolique (hyponatrémie) ;
- maladie de Wilson ;
- hyperhomocystéinémie ;
- Niemann-Pick de type C ;
- trouble du cycle de l'urée ;
- porphyrie ;
- syndrome démentiel ;
- retard mental d'origine génétique ;
- intoxication aux métaux lourds.
Prise en charge
[modifier | modifier le code]Le traitement standard de la schizophrénie consiste en des traitements neuroleptiques souvent en combinaison avec une prise en charge psychologique et sociale[2]. L'hospitalisation peut survenir à différents épisodes soit libre, soit sous contrainte (en fonction de la législation). L'hospitalisation au long terme est de moins en moins fréquente depuis 1950 avec l'apparition des traitements médicamenteux[234].
Selon l'Organisation mondiale de la santé, les hôpitaux psychiatriques à l'ancienne ne sont pas efficaces pour fournir le traitement dont les personnes atteintes de troubles mentaux ont besoin et qu'ils violent les droits fondamentaux des personnes atteintes de troubles mentaux. Les efforts visant à transférer les soins des établissements de santé mentale vers la communauté doivent être étendus et accélérés. L'engagement des membres de la famille et de la communauté au sens large dans le soutien est très important[13].
Les programmes mis en œuvre dans plusieurs pays à faible et moyen revenu (par exemple, en Éthiopie, en Guinée-Bissau, en Inde, en Iran, au Pakistan et en République-Unie de Tanzanie) ont démontré qu'il était possible de fournir des soins aux personnes souffrant de maladies mentales graves par le biais du système de premiers soins :
- en formant le personnel dispensant les premiers soins ;
- en donnant accès aux médicaments essentiels ;
- en aidant les familles à fournir des soins à domicile ;
- en éduquant le public afin de réduire la stigmatisation et la discrimination ;
- en améliorant les aptitudes à la vie autonome par des interventions psychosociales axées sur le rétablissement (par exemple, formation aux aptitudes à la vie quotidienne, formation aux aptitudes sociales) pour les personnes atteintes de schizophrénie et pour leurs familles et/ou leurs soignants
- en facilitant la vie autonome, si possible, ou la vie assistée, le logement accompagné et l'emploi assisté pour les personnes atteintes de schizophrénie. Ces mesures peuvent servir de base aux personnes atteintes de schizophrénie pour atteindre leurs objectifs de rétablissement. Les personnes touchées par la schizophrénie ayant souvent des difficultés à obtenir ou à conserver un emploi normal ou des possibilités de logement.
Traitement préventif
[modifier | modifier le code]L'Open Dialogue est une thérapie familiale d'intervention précoce dont le but est de prévenir la transformation d'un épisode psychotique aigu en psychose chronique, notamment la schizophrénie. En Laponie Occidentale, berceau de l'Open Dialogue, le taux d'incidence (nouveaux cas) de la schizophrénie est passé de 35/100000 dans les années 1980 à 7/100000 dans les années 2000[235] (−80 %). De façon générale, le taux de rétablissement complet des personnes vivant une première expérience psychotique est de 82 % en 5 ans (plus aucun symptôme psychotique)[236].
Différentes études ont cherché à savoir si des interventions précoces auprès de personnes en phase prodromale ou auprès de personnes ayant subi une première crise psychotique pouvaient avoir un effet bénéfique en termes d'évolution de la maladie (prévention secondaire et en prévention tertiaire)[237].
Traitements médicamenteux
[modifier | modifier le code]Les neuroleptiques typiques et atypiques (également appelés antipsychotiques) sont le traitement psychiatrique standard de la schizophrénie et de la psychose. Ils ne guérissent pas la maladie mais diminuent les symptômes pendant un à deux ans. Les données sont insuffisantes pour évaluer leur efficacité au-delà de 2 ans[238]. Ils peuvent présenter des effets secondaires graves comme l'obésité et la diminution de la masse cérébrale[239]. Certains effets secondaires, comme les symptômes parkinsoniens, peuvent être diminués par des traitements dits « correcteurs », mais ceux-ci ont également leur propre lot d'effets indésirables. Ils peuvent être associés à d'autres psychotropes (par exemple : anxiolytiques, hypnotiques, antidépresseurs).
L'adhésion au traitement est faible : « Parmi les patients traités avec des neuroleptiques conventionnels, approximativement 40 % ont arrêté leur médication antipsychotique après 1 an, et environ 75 % ont arrêté leur médication après deux ans »[240]. Dans l'étude au long cours du Vermont de 1987 portant sur une cohorte de 82 sujets, qui a vu 45 % des schizophrènes se rétablir complètement, et 68 % se rétablir partiellement ou complètement, seuls 25 % des sujets prenaient régulièrement leur médication, 25 % seulement lorsqu’ils avaient des symptômes, et 50 % ne prenaient aucune sorte de médication[241].
Une deuxième génération de neuroleptiques a été développée, il s'agit d'antagonistes à la dopamine et à la sérotonine ayant des effets secondaires différents. Au niveau méso-limbique, ils bloquent les récepteurs D2 (à dopamine, il y a donc une diminution des syndromes positifs). Au niveau mésocortical, ils empêchent la sérotonine de se lier au récepteur 5HT2A, ce qui déclenche la production de dopamine (déficiente à ce niveau), dans le but de faire disparaître les symptômes négatifs. Cette deuxième génération de neuroleptiques existe sous forme de comprimés ou d'injections à effectuer à des intervalles précis.
Le soin par injection — intramusculaire — assurerait une meilleure stabilité psychique au patient que la contrainte d'une prise quotidienne de comprimés : en effet, le produit est libéré progressivement sans que le patient n'ait (plus) à s'en soucier et le risque d'arrêt total du soin médicamenteux - même pour une période supposée temporaire - disparaît. Il existe, alternativement, la possibilité de poursuivre le soin médicamenteux avec usage de produit en gouttes, ce qui permet au soigné comme au soignant de déplacer le risque qui réside dans le refus de traitement au bénéfice d'un pacte conjoint de soin, pour mettre en place une réelle qualité de vie personnelle et sociale.
Il est primordial pour l'efficacité du soin, que le patient ait la volonté d'être pris en charge et accepte sa médication et son mode d'administration. Le suivi du trouble schizophrénique se fait sur la durée, et suppose d'éviter la venue de réfraction. Pour toutes ces raisons, l'injection ne peut être imposée en 'ambulatoire'.
Parmi les patients, ceux qui consomment des benzodiazépines à des doses moyennes à élevées, ont un risque 70 % plus important de mortalité par rapport à ceux qui n'en consomment pas[242].
Traitements des symptômes négatifs
[modifier | modifier le code]La fluoxétine, la trazodone et la ritansérine (en) sont plus efficaces dans le traitement des symptômes négatifs de la schizophrénie que les antipsychotiques seuls[243].
La minocycline associée à la rispéridone semble efficace dans les symptômes négatifs de la schizophrénie[244].
La L-théanine associée à la rispéridone semblerait supérieur à cette dernière seule[245].
Autres symptômes psychiatriques
[modifier | modifier le code]Une méta-analyse montre que l'effet groupé de la prise de vitamine B (incluant les vitamines B6, B8 et B12) réduit significativement les symptômes psychiatriques[246].
Durée
[modifier | modifier le code]Les signes continus du trouble persistent pendant au moins six mois : cette période doit inclure au moins un mois de symptômes (ou moins en cas de traitement réussi) correspondant aux critères négatifs de type « A- ». Lorsque les symptômes délirants sont apparus massivement et de manière brutale, et qu'ils durent en moyenne moins d'un mois, les anglo-saxons parlent de schizophrénie aiguë quand les francophones parlent de bouffée délirante.
Formes résistantes au traitement
[modifier | modifier le code]La classe de neuroleptique peut être changée (un classique pour un atypique et vice versa). En troisième intention (c'est-à-dire après l'utilisation d'au moins deux neuroleptiques différents), le traitement peut inclure la clozapine, un puissant neuroleptique, mais aussi le plus difficile à mettre en route car il a des effets secondaires graves comme l'agranulocytose. En France, il a ainsi une délivrance limitée à la semaine pendant les dix-huit premières semaines (après contrôle de la numération leucocytaire), puis toutes les quatre semaines (28 jours) tant que dure le traitement, et demande une augmentation des doses très progressive.
Traitements physiques
[modifier | modifier le code]La stimulation magnétique transcrânienne
[modifier | modifier le code]La stimulation magnétique transcrânienne[95] est utilisée parfois avec efficacité lorsque la maladie résiste aux traitements chimiques (antipsychotiques). Cette technique non invasive stimule certaine zone du cerveau déprimée. C'est aussi un moyen de lutter contre la dépression. La stimulation magnétique transcrânienne, effectuée de manière répétée, pourrait permettre de diminuer certains symptômes du schizophrène.[réf. nécessaire]
Activité physique
[modifier | modifier le code]L'exercice physique régulier aurait un effet positif sur la santé physique et mentale des patients[247],[248],[249]. Il peut être également prescrit de l'activité physique adaptée ce qui favorise l'accessibilité et permet de lutter contre les symptômes négatifs[250].
Électroconvulsivothérapie
[modifier | modifier le code]
Des séances d'électrochocs sont parfois administrés dans les cas particuliers de schizophrénie notamment les formes catatoniques. L'utilisation de l'électroconvulsivothérapie (ECT)[95] ou sismothérapie -électrochocs- peut être utilisée en synergie[251] avec les neuroleptiques, et ce en particulier avec la clozapine au cours des schizophrénies résistantes. Les principaux effets secondaires sont la baisse des capacités cognitives et les pertes de mémoire (voir le chapitre « Effets secondaires » de l'article ECT). Son utilisation n'est pas une pratique courante et il n'existe aucun consensus sur ce traitement.
Remédiation cognitive
[modifier | modifier le code]La remédiation cognitive[252] est une technique qui s'apparente aux méthodes thérapeutiques rééducatives. Elle est de plus en plus employée dans le traitement de la schizophrénie, en complément de l'association des neuroleptiques et de la psychothérapie. L'utilisation de la remédiation cognitive dans le traitement de la schizophrénie est justifiée par l'efficacité seulement partielle des autres traitements employés. Les symptômes négatifs, la désorganisation, les troubles attentionnels et mnésiques et certains symptômes positifs résistent fréquemment à ces traitements. De plus, des troubles attentionnels, amnésiques et exécutifs persistent souvent, même lorsque les symptômes positifs et négatifs se sont amendés sous l'effet du traitement neuroleptique. Or ces troubles sont à l'origine d'un handicap résiduel, gênant pour le patient qui en souffre.
En pratique, toutes les formes de remédiation cognitive employées, visent à agir sur des processus altérés, de manière à rendre les patients plus efficients dans la réalisation de certaines tâches. Cette intervention peut être réalisée de deux manières : soit en agissant directement sur les processus en question, soit en tentant de développer des compétences alternatives. L'objectif est de permettre au sujet de pouvoir traiter plus efficacement des situations élémentaires artificielles, ce qui pourra avoir un impact sur sa capacité à affronter les situations concrètes de sa vie quotidienne.
L'efficacité de plusieurs programmes (IPT, RECOS, CRT et REHA-COM[Quoi ?]) a été validée dans la schizophrénie. Chacun d'entre eux répond à des indications spécifiques. Le choix d'un programme dépend à la fois des déficits cognitifs du patient, de son profil clinique et des objectifs de réinsertion qui ont été définis avec lui.
Thérapies psychologiques et sociales
[modifier | modifier le code]Psychoéducation
[modifier | modifier le code]La psychoéducation de la famille et du patient peuvent être utiles pour faciliter les relations familiales et diminuer le handicap.
Réadaptation psychosociale
[modifier | modifier le code]La littérature anglo-saxonne utilise généralement le terme de « rehabilitation » pour faire référence au processus permettant à un individu de retrouver une fonction ou de pallier un déficit. Le terme français de « réadaptation » en est la traduction et convient donc pour désigner ce processus d'entraînement d'habiletés pour que la personne souffrant d'une maladie mentale collabore à des méthodes d'apprentissage en vue de développer ses capacités, assumer ses responsabilités dans la vie et fonctionner de façon aussi active et autonome que possible dans la société. Une littérature francophone utilise parfois dans ce même sens l'anglicisme « réhabilitation ». Toutefois, la réhabilitation réfère plutôt à « rétablir dans ses droits […] dans l'estime publique, dans la considération d'autrui »[253] ce qui est en fait l'objectif recherché par le processus de la réadaptation : avec un travail de réadaptation, le patient peut aspirer à la réhabilitation et au rétablissement.
Prise en charge addictologique
[modifier | modifier le code]Il peut y avoir une interaction entre l'alcool et les neuroleptiques. L'alcool peut agir de manière néfaste dans le cadre de la guérison du patient s'il est consommé de manière régulière. Le mélange des deux peut provoquer un effet Antabuse. L'alcool intervient alors comme inducteur enzymatique du métabolisme du médicament. Chaque médicament agit différemment avec l'alcool, du fait de la combinaison chimique différente de chaque substance. Il est néanmoins prouvé que l'alcool et les médicaments peuvent provoquer chez le patient des troubles psychologiques voire psychotiques du fait de la combinaison des deux. Cela aggravant donc l'état du patient et sa stabilité dans le cadre de sa guérison. L'alcool est donc fortement déconseillé avec une prise de médicaments et pour ceux dont les symptômes ne se résoudraient qu'avec ces derniers[réf. souhaitée].
Limiter la consommation de cannabis permet de limiter les bouffées délirantes[réf. nécessaire].
Ergothérapie
[modifier | modifier le code]L'ergothérapie est une discipline visant la promotion de la santé et du bien-être des individus et des communautés, au travers de leurs occupations. Elle soutient les personnes dans la réalisation de ce qu'elles souhaitent ou doivent faire, en intervenant sur les composantes de l'individu, de l'activité ou de l'environnement physique ou social[254],[255].
Traitements expérimentaux
[modifier | modifier le code]Le LY2140023 n'agit pas sur les récepteurs à dopamine, mais sur les récepteurs métabotropiques au glutamate. L'effet antidopaminergique est en effet à l'origine de nombreux effets secondaires des antipsychotiques actuels. Après des résultats initiaux prometteurs, avec notamment beaucoup moins d'effets secondaires que l'Olanzapine (troubles du mouvement, hyperprolactinémie[256] ou prise de poids[257]), le produit n'a pas réussi à surclasser le placebo, ce qu'Eli Lilly attribue à une réponse placebo exceptionnellement élevée[258].
Les effets secondaires observés sont des troubles émotionnels, des insomnies, des maux de tête, des nausées et des raideurs musculaires mise en évidence par l'augmentation de la créatine phosphokinase dans le sang.
Les oméga-3 présentent en complément une efficacité sur certains symptômes au début de la maladie ainsi que chez certains patients, mais provoque une dégradation de l'état chez les patients ayant une exacerbation aiguë de la maladie, ou ne prenant pas régulièrement leur traitement[259].
Une méta-analyse a mis en évidence l'efficacité de l'acide folique (autrement nommée vitamine B9) ainsi que des molécules proches chimiquement : l'acide 5-méthyltétrahydrofolique et l'acide folinique, tous en complément, dans la schizophrénie contre les symptômes négatifs[260].
Le cannabidiol en complément montre une efficacité sur les symptômes positifs dans une étude randomisée[261].
Des études de l’université de Western Ontario, au Canada, ont permis de renverser les effets néfastes du THC chez les adolescents atteint de la schizophrénie en stimulant l'acide γ-aminobutyrique dans le cerveau en administrant un stimulateur de GABA. Cela pourrait permettre de combiner du cannabis récréatif ou médical avec un stimulateur GABA pour bloquer les effets négatifs du THC chez les patients atteints de la schizophrénie[262],[263],[264].
La N acétyl cystéine en complément semble améliorer certains symptômes de la schizophrénie en particulier les symptômes négatifs[265],[266]. Ce médicament sert habituellement à dégager les bronches, il est en vente libre en pharmacie avec très peu d'effets secondaires indésirables.
La N acétyl cystéine (ou NAC) est indiquée à haute dose (entre 1,2 et 3 grammes par jour) dans le traitement de la schizophrénie en adjonction aux antipsychotiques. Elle est efficace contre les symptômes de repli sur soi, de manque de motivation ainsi que sur les difficultés de concentration et de mémoire chez certains patients. Les études montrent des effets significatifs dès trois mois de traitement[267].
La minocycline — un antibiotique — a démontré son efficacité, en supplément d'antipsychotiques atypiques, sur les symptômes négatifs dans la schizophrénie débutante[244].
Le bactrim — un antibiotique — a démontré son efficacité en supplément d'antipsychotiques atypiques, sur la diminution de la dose nécessaire d'antipsychotiques sans changement significatif du score PANSS chez les patients ayant une sérologie toxoplasmose positive bien que l'étude ne montre pas les détails de ses résultats[268].
Rétablissement en santé mentale et approches usagères
[modifier | modifier le code]Article détaillé : Rétablissement en santé mentale.
Le rétablissement décrit un processus individuel et collectif d'autonomisation et d'empowerment (ou "pouvoir agir") de personnes expérimentant des états extrêmes qualifiés par la nomenclature en vigueur de troubles psychiatriques sévères (certains troubles schizophréniques).↵Le rétablissement peut se substituer à la notion de guérison. Le processus prend en compte le point de vue du sujet, « en première personne », subjectif et existentiel, ses besoins dans la gestion des symptômes de la maladie et des conséquences sociales négatives liées aux représentations stéréotypées des troubles psychiques[269],[270].
En 2008 est paru le documentaire Take These Broken Wings (en version française « des ailes brisées »[271]), réalisé par l'ancien psychothérapeute Daniel Mackler, figurant diverses personnes impliquées dans le rétablissement de la schizophrénie, telles que Peter Breggin, Robert Whitaker et Bertram Karon[272].
Psychanalyse
[modifier | modifier le code]Selon Plon et Roudinesco, Freud a préféré « contourner » le terme de schizophrénie, privilégiant celui de « paraphrénie »[273]. En opposition avec les « névroses », il la mentionne dans la catégorie de « psychose » ou « démence précoce », lorsqu'il échange avec Jung au sujet de patients malades. En 1911, il avait réagi à la proposition de Bleuler en émettant des réserves sur le terme lui-même : « … il préjuge de la nature de l'affection en employant pour la désigner un caractère de celle-ci théoriquement postulé, un caractère, de plus, qui n'appartient pas à cette affection seule, et qui, à la lumière d'autres considérations, ne saurait être regardé comme son caractère essentiel » écrit-il dans son étude de cas Le Président Schreber, dans Cinq psychanalyses[274].
Ce sont des psychanalystes de diverses tendances postérieures à Freud qui mirent sur pied, en France, en Grande-Bretagne et aux États-Unis, une « clinique psychiatro-psychanalytique de la schizophrénie ».
Selon Plon et Roudinesco, si l'essor de la pharmacologie a remplacé l'asile — en tant que « camisole chimique »[273] —, la psychiatrie, couplée au DSM et aux orientations cognitivistes, quitte aujourd'hui « le domaine du savoir clinique pour se mettre au service des laboratoires pharmaceutiques »[273] et n'apporte pas la « moindre solution à la causalité réelle de cette psychose » bien que « prétend[ant] faire découvrir un fondement neurologique » à ce qui est en réalité « un simple retour à la Spaltung bleulérienne »[273].
Psychothérapie psychanalytique
[modifier | modifier le code]À la suite d'Eugen Bleuler, Carl Gustav Jung, son élève, a ouvert la voie du traitement psychothérapeutique de la schizophrénie. Victor Tausk et, plus tard, Paul-Claude Racamier, Gisela Pankow, Harold Searles, Marguerite Sechehaye et son Journal d'une schizophrène, Christian Müller, Salomon Resnik, Herbert Rosenfeld, Wilfred Bion et Frieda Fromm-Reichmann se sont intéressés aux traitements et à la théorie psychanalytique des schizophrénies. Réputée inaccessible au transfert classique[275], la schizophrénie s'est pourtant révélée accessible à un travail psychanalytique[276],[277]. Il peut s’opérer conjointement à un suivi médicamenteux. L'analyse a lieu dans un cadre institutionnel ou en cabinet privé.
Psychanalyse lacanienne
[modifier | modifier le code]Efficacité
[modifier | modifier le code]L'efficacité de la psychanalyse pour le traitement de la schizophrénie fait l'objet de résultats contradictoires.
Certaines méta-analyses ou synthèses indiquent que la psychanalyse n'est pas efficace, ainsi une méta-analyse de 2001[278] ou celle établie par l'INSERM en 2004 selon laquelle que la psychanalyse peut apporter une amélioration dans des domaines particuliers comme le fonctionnement du moi, mais est significativement moins efficace que la thérapie familiale et surtout la thérapie cognitivo-comportementale[279].
D'autres études, synthèses ou méta-analyses suggèrent le contraire : une méta-analyse de 2002[280], une revue des études de long terme de 2003[281], une méta-analyse de 2006[282], une revue de la littérature de 2007[283], une revue de la littérature de 2010[284], une étude longitudinale danoise de 2018 (portant sur deux ans et 562 patients)[285], enfin un ouvrage de 2018 fait une synthèse de l'état des connaissances, des études et des méta-analyses concernant les interventions psychanalytiques en schizophrénie[286].
Critiques
[modifier | modifier le code]D'après Le Livre noir de la psychanalyse certains psychanalystes attribuent la schizophrénie aux parents sans en apporter la preuve, notamment Frieda Fromm-Reichmann qui emploie l'expression « mère schizophrénogène »[287].
Évolution et complications
[modifier | modifier le code]Des études répétées depuis les années 1970[288] montrent que dans un tiers des cas, les personnes se rétablissent dans les premières années. Dans un autre tiers, les patients se rétablissent après 20–25 ans. Enfin, dans un dernier tiers, ils voient leur pathologie s'aggraver[289],[290],[291].
Études transculturelles de l'OMS sur le devenir au long cours
[modifier | modifier le code]En 1969, l'Organisation mondiale de la santé (un organisme dépendant de l'ONU) commença une étude de recherche sur le devenir au long cours de patients atteints de schizophrénie, dans 9 pays : États-Unis, Royaume-Uni, Irlande, Danemark, Tchécoslovaquie, Russie, Inde, Nigeria et Colombie[292][source insuffisante].
Les résultats furent surprenants et démontrèrent l'importance du traitement dans le rétablissement. Au bout de 5 ans d'études, les patients en Inde, au Nigeria et en Colombie avaient des résultats considérablement meilleurs que les patients des autres pays de l'étude, et notamment que ceux des États-Unis et du Royaume-Uni. La Russie avait le taux de rétablissement le plus bas, suivie des États-Unis et du Royaume-Uni.
Ils avaient plus de chances de devenir sans symptômes pendant la période de suivi, et, beaucoup plus important, ils bénéficiaient d’exceptionnellement bonnes relations sociales. Toutefois ces recherches furent remises en question, notamment quant à la validité des diagnostics de schizophrénie au Nigeria ou en Inde.
En réponse, l’OMS lança une étude dans ces 9 États en 1978, et cette fois s’occupait eux-mêmes du diagnostic des patients souffrant d’un premier épisode de schizophrénie, tous diagnostiqués selon les critères occidentaux. Au bout de deux ans, près des 2⁄3 des patients du Nigeria, de l'Inde et de la Colombie avaient de bonnes rémissions, et approximativement plus d'1⁄3 étaient devenus malades chroniques. Dans les pays riches, seulement 37 % des patients avaient une bonne rémission, et 59 % devenaient malades chroniques. Seulement 16 % des patients en Inde, au Nigeria et en Colombie étaient régulièrement maintenus sous antipsychotiques, contre 61 % des patients dans les pays riches.
Plus tard, en 1997, les chercheurs de l’OMS ont réinterviewé les patients de la première des deux études (15 ou 25 ans après l’étude initiale), et ils ont trouvé que dans ces trois pays, ils continuaient d’aller mieux. Au Nigéria, en Colombie et en Inde, 53 % des patients schizophrènes n’étaient simplement plus « jamais psychotiques », et 73 % avaient un travail dans le secteur formel ou informel[293].
Taux de rétablissement
[modifier | modifier le code]Selon la méta-analyse de Jääskeläinen[294] qui comprend 50 études, le taux de rétablissement de la schizophrénie est de 13,5 %, avec une très grande incertitude due à l'extrême hétérogénéité des études analysées (min : 0 %, max : 58 %). Le taux de rétablissement dans les pays à faibles revenus est significativement plus élevé que celui des pays à hauts revenus (36,4 % vs 13,0 %). Par ailleurs, Jääskeläinen n'a pas trouvé de preuve que le taux de rétablissement s'était amélioré au cours du XXe siècle. Bien que le taux de rétablissement semble avoir diminué entre 1941-1955 et 1996-2012 (17,7 % vs 6,0 %), Jääskeläinen reconnaît que sa méta-analyse ne dispose pas de la puissance statistique nécessaire pour le prouver (pas assez d'études récentes).
Selon la méta-analyse de Richard Warner[295] comprenant 114 études, le taux de rétablissement complet est de 20 % et celui de rétablissement social de 35 à 45 %, toujours avec une très grande incertitude. Warner n'observe pas non plus d'amélioration du taux de rétablissement depuis la fin du XIXe siècle, mais une évolution qu'il estime déterminée par la situation économique et politique du pays, notamment le taux de chômage.
Prévention
[modifier | modifier le code]La schizophrénie dans la société
[modifier | modifier le code]Différences culturelles dans la prise en charge
[modifier | modifier le code]Une étude de l'OMS[296] a montré que les patients hospitalisés dans des centres psychiatriques pour schizophrénie dans les pays pauvres avaient plus de chance de guérison que dans les pays occidentaux. Car sous-équipés en médicament moderne, en personnel, et en lits disponibles, les psychiatres sont encouragés à réhabiliter dans les familles les personnes atteintes de schizophrénie.
Une des explications est que dans les sociétés traditionnelles la schizophrénie est perçue comme une manifestation mystique, provoquée par des forces surnaturelles, loin d'être aussi stigmatisante qu'en Occident. Aussi, les sociétés traditionnelles seraient plus enclines à réintégrer et à resocialiser le patient que les sociétés occidentales, elles aussi imprégnées d'idées reçues plus marquées par l'individualisme.
En 2002, le Japon a décidé de renommer la maladie schizophrénie: seishin bunretsu byô, mot à mot « maladie de la division de l’esprit » en tôgô shitchoshô « syndrome de déséquilibre de l’intégration ». Alors que Seishin bunretsu byô était jugé stigmatisant, trop péjoratif pour être thérapeutique et compliquait la communication du diagnostic au Japon, le nouveau nom a été « adopté comme une avancée par la majorité des psychiatres japonais, qui trouvent plus facile et moins traumatisant de discuter de la maladie avec leurs patients depuis son introduction »[297].
Différences entre les sexes dans la schizophrénie
[modifier | modifier le code]Diagnostic
[modifier | modifier le code]Les études sur le sujet démontrent que la schizophrénie se déclenche plus jeune chez les hommes que chez les femmes[298]. Les chercheurs constatent un écart d'environ 5 ans. Cette constatation est seulement pour les jeunes adultes, car les chercheurs remarquent que les diagnostics de schizophrénie diminuent avec l'âge pour les hommes, mais augmentent avec l'âge pour les femmes. La majorité des hommes reçoivent un diagnostic entre 15 et 25 ans et les femmes entre 20 et 29 ans. Pour celles-ci, il y aurait une deuxième grande période de diagnostic au moment de la ménopause soit entre 45 et 49 ans[299].
Comportements
[modifier | modifier le code]À l'âge de l'adolescence, les garçons ont généralement des comportements d’extériorisation tandis que les filles ont plutôt des comportements d’intériorisation. Ces comportements prédéterminent les symptômes de la schizophrénie. Avec le temps, les hommes ont habituellement des symptômes plus négatifs tandis que les femmes ont des symptômes affectifs. C’est ce qui expliquerait leur surreprésentation dans les catégories de schizophrénie paranoïde et de trouble schizoaffectif[300].
Les activations cérébrales diffèrent des hommes et des femmes dues aux structures et au fonctionnement du cerveau qui ne sont pas identiques. Plusieurs analyses ont été réalisées à l'aide de test d'imagerie par résonance magnétique fonctionnelle (IRMf). Celles-ci ont démontré que les hommes présentent plus souvent des activités sur le lobe pariétal tandis que les femmes présentent majoritairement des activités sur le lobe frontal[301]. Les femmes se distinguent par une facilité du langage, de la mémoire et de l'accomplissement de tâches. Les hommes, pour leur part, développent une grande sensibilité et ils ont des difficultés à réaliser certaines tâches. Il y a une inversion du cerveau entre les hommes et les femmes[302]. Les femmes se masculinisent tandis que les hommes se féminisent[301].
Traitements
[modifier | modifier le code]Les antipsychotiques peuvent être dangereux chez les femmes contrairement à chez les hommes, mais la rémission des femmes est plus rapide. Pour les femmes, les effets secondaires peuvent être plus néfastes que les hommes. Des changements majeurs peuvent survenir lors des cycles menstruels, lors d’une grossesse ou lors de la ménopause[300]. Les risques de mourir d'une crise cardiaque, d'avoir des problèmes d'obésité, de faire du diabète de type 2, d'avoir des effets neurologiques ou des effets hyperprolactinémie sont plus nombreux[303]. Les femmes ont généralement une énorme sensibilité tandis que les hommes sont très vulnérables. Le traitement doit être adapté. Les femmes doivent avoir des posologies plus petites que les hommes. Pour certaines femmes, la présence d’œstrogènes, dans la médication, peut les aider à diminuer les symptômes positifs. Elles ont moins de délires et d'hallucinations. Les œstrogènes ont aussi des effets thérapeutiques sur les patientes[304].
Les femmes présentent beaucoup moins de rechutes que les hommes et elles sont moins souvent hospitalisées. Elles ont une meilleure adaptation sociale. Elles sont plus facilement intégrées dans la société même avec un diagnostic. Les hommes vont s’isoler et ils vont avoir de la difficulté à s’insérer dans la société. Ils vont s’éloigner de leurs proches. Cette différence entre les deux genres est due à une réaction différente aux traitements qui modifie leur fonctionnement[300].
Lien avec la criminalité
[modifier | modifier le code]Le sujet est particulièrement sensible du fait de la forte médiatisation dans les années 2000 des homicides commis par des sujets souffrant de schizophrénie. Il existe néanmoins des études sérieuses faites sur le sujet, particulièrement sur la population suédoise grâce à l’existence de registres bien documentés en matière de santé et de criminalité.
La Suède possède plusieurs bases de données sur sa population permettant le croisement de données diagnostiques et criminologiques sur plus de trois décennies entre 1973 et 2006 ce qui permet de s’intéresser à la part respective de la schizophrénie et de l’abus de substances toxiques dans la surreprésentation des sujets souffrant de schizophrénie parmi les auteurs de crimes violents. L'interprétation des données montre que cette maladie est corrélée avec la violence criminelle mais que cette corrélation est fortement atténuée si les différentes addictions associées sont prises en compte[305]. D'après le même registre et sur 13 ans[306], 45 crimes ont été commis pour 1 000 habitants dont 2,4 sont attribuables aux sujets souffrant de schizophrénie ou autres psychoses, soit 5 %. Ces conclusions sont retrouvées dans d'autres études[307],[308] : le risque de violence chez les personnes atteintes de toxicomanie (mais sans psychose) est similaire à ceux des individus souffrant de psychose avec toxicomanie. Le risque est plus important pour les sujets souffrant de toxicomanie que pour les sujets souffrant de psychoses, indépendamment de la comorbidité. Les personnes souffrant de schizophrénie développent ainsi fréquemment une dépendance à une substance psychotrope (autour de 30 %), ce qui peut les pousser plus facilement vers la criminalité[309].
Le risque de passage à l'acte criminel est donc réel mais semble essentiellement en rapport avec une toxicomanie associée et équivalent à celui du toxicomane non atteint de schizophrénie.
Idées reçues
[modifier | modifier le code]Le terme « schizophrénie », introduit initialement par Bleuler, signifie littéralement « esprit coupé », ou clivage. Associée à la fréquente représentation dans le cinéma anglo-saxon de personnages présentant des personnalités multiples, cette étymologie peut engendrer une confusion dans le grand public entre schizophrénie et trouble dissociatif avec personnalités multiples. Néanmoins, il est fréquent que des psychotiques (notamment schizophrènes ou atteints de bouffées délirantes aiguës) souffrent de troubles dissociatifs (notamment la dépersonnalisation et la déréalisation). Ces troubles sont beaucoup plus rares chez les paranoïaques, chez qui les mécanismes du délire sont avant tout interprétatifs et non dissociatifs. La structuration psychotique est parsemée de moments de crise, qui sont aussi des passages par la schizophrénie. Dans une généralisation, une confusion est établie entre la psychose du sujet avec un soi-dit état permanent de schizophrénie.
La schizophrénie n'est pas une maladie génétique, mais la conséquence physiologique d'un dysfonctionnement établi durant la crise psychotique. Certains gènes dits « marqueurs de susceptibilité » sont étudiés pour leur lien avec le développement d'une schizophrénie. Dans l'état actuel des recherches, aucun gène ne provoque à lui seul une schizophrénie. Elle est parfois associée au génie artistique, sans pourtant qu'il soit constaté une plus grande proportion d'artistes parmi les personnes atteintes de schizophrénie que dans l'ensemble de la population.
Pour contrer les idées reçues et avoir une meilleure connaissance de la schizophrénie, l'association Positive Minders organise chaque année les Journées de la schizophrénie avec pour l'année 2024 la campagne des Schiz Awards, sur le format de la cérémonie des Oscars, afin de sensibiliser à cette maladie et « arrêter de se faire des films dessus »[310],[311],[312].
Personnalités
[modifier | modifier le code]
Il existe plusieurs personnalités atteintes de schizophrénie. Les diagnostics rétrospectifs sont pour le moins sujets à caution. Par exemple, le diagnostic concernant Van Gogh est toujours l'objet de débats. Le lecteur observera la plus grande réserve pour les diagnostics sans références fiables et cherchera à recouper cette information avec d'autres sources avant de l'utiliser.
- John Forbes Nash Jr, grand mathématicien, prix Nobel de science économique[313][source insuffisante] ;
- Syd Barrett, fondateur du groupe de rock psychédélique Pink Floyd, dont la schizophrénie a été accentuée par la consommation de LSD à la fin des années 1960[314] ;
- Peter Green, musicien, membre fondateur du groupe Fleetwood Mac[315] ;
- Bobby Fischer, champion du Monde d'échecs 1972[316] ;
- Zelda Fitzgerald, peintre et écrivaine américaine, mariée à Francis Scott Fitzgerald. Sa maladie inspira à son mari le personnage de Nicole Diver dans Tendre est la nuit[317] ;
- Jake Lloyd, acteur américain ayant interprété le jeune Anakin Skywalker dans La Menace Fantôme ;
- Unica Zürn, poète, dessinatrice et amante d'Hans Bellmer ;
- Lionel Aldridge, joueur de football pour les Packers de Green Bay[318] ;
- Janet Frame[319], écrivaine néo-zélandaise diagnostiquée de schizophrénie à tort[320] dont l'autobiographie a fait l'objet du film de Jane Campion : Un ange à ma table ;
- Tom Harrell, trompettiste de jazz américain[321] ;
- Eduard Einstein, fils cadet d'Albert Einstein[322] ;
- William Kurelek, artiste et écrivain ;
- Ken Kesey, écrivain et activiste (auteur de Vol au-dessus d'un nid de coucou), en participant à la recréation d'univers similaires à la « folie » (mental troublé volontairement), d'abord psychédéliques, puis strictement artistiques ;
- Amanda Bynes, actrice et chanteuse américaine, a été diagnostiquée comme souffrant de schizophrénie en 2013.
La schizophrénie au travail
[modifier | modifier le code]Selon l’OMS, il y aurait dans le monde 20 millions de personnes atteintes de schizophrénie[323]. Grâce aux avancées scientifiques, cette maladie a perdu son caractère systématiquement incapacitant. Pendant longtemps, on considérait que les personnes atteintes de schizophrénie ne pouvaient pas travailler et encore moins se maintenir dans un emploi sur le long terme. Aujourd’hui, il est tout à fait possible pour une personne, dont la forme de schizophrénie répond bien au traitement, d’exercer une activité professionnelle. D’ailleurs, le travail a pour les personnes schizophrènes des vertus thérapeutiques. Il s’agit d’un facteur essentiel pour une réinsertion sociale réussie et un vecteur de rétablissement privilégié. Le travail permet en effet aux personnes schizophrènes d'améliorer leur estime d’elles-mêmes et de renforcer leur sentiment d’inclusion et d’utilité sociale. Outre ces bénéfices, le travail contribue également à la construction d’une identité personnelle autre que celle de malade, et il leur assure une autonomie financière.
Il faut savoir que le salarié schizophrène a la possibilité d’évoluer dans deux sphères de travail distinctes : soit en milieu ordinaire, soit en milieu protégé. D’une part, le milieu ordinaire vise l’emploi de personnes dans des entreprises classiques. D’autre part, le milieu protégé vise quant à lui des structures spécifiques d’accueil des personnes en situation de handicap qui accompagnent ces dernières dans le monde du travail. Il regroupe deux types de structures :
- Les entreprises adaptées : elles sont régies par les articles L. 5213-13 et suivants du code du travail.
- Les établissements de service d’aide par le travail (ESAT). Dans ces structures, les relations ne sont pas régies par le code du travail mais elles relèvent de l’article L. 312-1 du Code de l’action sociale et des familles.
Les paragraphes qui suivent concernent la situation du salarié schizophrène en milieu ordinaire.
Situations variables : solutions variables
[modifier | modifier le code]Dans une première hypothèse, les salariés schizophrènes n’auront pas nécessairement besoin d’accommodations ou d’adaptations particulières en milieu de travail. Ils auront tout de même besoin d’être reconnus pour leurs habilités, leurs compétences et leurs qualités plutôt que d’être différenciés en raison de leur maladie et de leurs déficits.
Dans une seconde hypothèse, certains salariés vont bénéficier d’adaptations ou d’accommodations, temporaires ou permanentes, afin de pallier les limites qui interfèrent dans le rendement de la personne. Cela peut se dérouler dans le cadre de la reconnaissance du salarié en tant que travailleur handicapé.
L’absence d’obligation d’information par le salarié
[modifier | modifier le code]Malgré les avancées, il existe encore des réticences, des préjugés, au niveau du monde du travail, notamment par la persistance de stigmatisations et par les doutes sur les capacités des malades psychiques.
Dévoiler l’existence de sa maladie, c’est avant tout révéler un élément de son état de santé inclus dans la protection de la vie privée. C’est pourquoi, le salarié schizophrène n’a aucune obligation de révéler sa maladie à son employeur ou à ses collègues de travail (Cass, soc, 7 novembre 2006, no 05-41.380). Ainsi, il n’a pas à exposer les raisons de ses absences pour maladie et le médecin qui réalise l’arrêt de travail n’y indique aucune information médicale. Certains salariés schizophrènes demandent à leur médecin traitant de rédiger l’arrêt de travail à la place du psychiatre pour éloigner toute suspicion de pathologie psychiatrique.
Dans la même ligne, le salarié n’a pas à informer son employeur de la RQTH. S’il accepte de la transmettre au service des ressources humaines, il n’a pas à en fournir les raisons.
Le rôle joué par le médecin du travail
[modifier | modifier le code]L’objectif du médecin du travail est de préserver la santé des salariés et de favoriser leur maintien dans l’emploi. En ce sens, il semble essentiel de l’informer sur la pathologie. Ce dernier pourra prescrire tout aménagement ou accommodement liés au poste de travail du salarié. Il est soumis au secret médical, ce qui lui interdit de transmettre ces informations à l’employeur. En cas d’interruption de traitement, il pourra décider d’une inaptitude temporaire afin de soustraire le salarié de l’entreprise pour qu’il puisse se traiter de nouveau.
Dans le cadre d’une réorganisation de l’entreprise, le médecin du travail pourra porter une attention particulière au salarié atteint de schizophrénie du fait du risque accru pour lui d’être déstabilisé du fait de ces changements.
Le médecin du travail peut également demander un aménagement du poste de travail en accord avec le salarié, comme appuyer une demande de télétravail. Attention, seules les préconisations formulées par le médecin du travail s’imposent à l’employeur. Si ce dernier ne les respecte pas, il pourra voir sa responsabilité engagée sur la base de l’obligation de sécurité qui lui incombe (article L.4121-1 et L.4121-2 du code du travail).
Le médecin du travail peut également appuyer une demande d’invalidité première catégorie auprès du médecin conseil afin de permettre le travail à temps partiel d’un salarié schizophrène en difficulté.
Le maintien dans l’emploi
[modifier | modifier le code]Selon l’article L. 4624-3 du Code du travail, « le médecin du travail peut proposer, par écrit et après échange avec le salarié et l'employeur, des mesures individuelles d'aménagement, d'adaptation ou de transformation du poste de travail ou des mesures d'aménagement du temps de travail justifiées par des considérations relatives notamment à l'âge ou à l'état de santé physique et mental du travailleur ».
Aménagement du poste de travail
[modifier | modifier le code]Il existe un grand nombre d’aménagements à mettre en œuvre pour faciliter le maintien dans l’emploi des salariés schizophrènes, adaptés aux spécificités de la maladie.
- Les salariés schizophrènes peuvent ressentir une fatigue liée à la médication. Cela peut engager la mise en place d’un horaire de travail flexible, de courtes pauses supplémentaires ou encore de favoriser le travail à temps partiel.
- Les salariés schizophrènes rencontrent des problèmes relatifs aux relations sociales. Il est possible, à titre d’exemple, de mettre en place un système de parrainage par un autre salarié.
- Les salariés schizophrènes sont aussi sujets à des troubles de l’attention et de la mémoire et cela engage des aménagements à réaliser dans le cadre de l’organisation et de la planification du travail (fixation d’objectifs avec des échéanciers et supervision plus fréquente).
- Les salariés schizophrènes peuvent ressentir plus de difficultés à gérer le stress inhérent à leur poste de travail, ce qui peut rendre pertinent une introduction progressive du salarié sur le poste.
Obligation de reclassement sur un poste adapté
[modifier | modifier le code]Selon l’article L. 1226-2 du Code du travail, « lorsque le salarié victime d'une maladie ou d'un accident non professionnel est déclaré inapte par le médecin du travail (…) à reprendre l'emploi qu'il occupait précédemment, l'employeur lui propose un autre emploi approprié à ses capacités, au sein de l'entreprise ou des entreprises du groupe auquel elle appartient le cas échéant, situées sur le territoire national et dont l'organisation, les activités ou le lieu d'exploitation assurent la permutation de tout ou partie du personnel ».
Lorsque le licenciement est envisagé pour raison d’inaptitude, l’employeur se doit de mettre en œuvre son obligation de reclassement. À ce titre, il doit proposer plusieurs solutions au salarié concerné. Voir la section "Reclassement du salarié inapte" de la page Loi pour l’égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées.
La reconnaissance du salarié schizophrène comme « travailleur handicapé »
[modifier | modifier le code]Le salarié schizophrène : un travailleur handicapé psychique ?
L’article L. 5213-1 du code du travail énonce qu'"est considérée comme travailleur handicapé toute personne dont les possibilités d'obtenir ou de conserver un emploi sont effectivement réduites par suite de l'altération d'une ou plusieurs fonctions physique, sensorielle, mentale ou psychique”. La loi du 11 février 2005 pour l’égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées conforte le dispositif légal précédemment susvisé. En effet, elle affirme que les troubles psychiques sont à l’origine d’un handicap. En ce sens, la schizophrénie est un handicap psychique. Il s’agit d’une maladie chronique évolutive constitutive d’une dégradation de l’état de santé ayant des répercussions sur l’exercice d’un emploi.
Ainsi, les salariés schizophrènes sont créanciers d’un droit à une reconnaissance de la qualité de travailleur handicapé ainsi qu’à l’Allocation Adulte Handicapé (AAH).
Si le salarié schizophrène décide d’exercer son droit à la RQTH, il pourra éventuellement solliciter des aides financières (AGEFIPH et FIPHFP) pour aménager son poste de travail, telle que la prise en charge du financement d’une réduction du temps de travail.
Également, le salarié schizophrène reconnu en tant que travailleur handicapé pourra bénéficier d’une surveillance médicale renforcée se traduisant par des visites médicales plus fréquentes avec le médecin du travail, durant lesquelles sera fait le point sur les conditions de travail et l’état de santé.
Enfin, le salarié reconnu travailleur handicapé peut voir son insertion professionnelle facilitée grâce à l’OETH.
Notes et références
[modifier | modifier le code]- « Schizophrénie ⋅ Inserm, La science pour la santé », sur inserm.fr via Internet Archive (consulté le ).
- (en) van Os J, Kapur S, Schizophrenia, Lancet 2009, DOI 10.1016/S0140-6736(09)60995-8.
- (en) Dinesh Bhugra (en), « The Global Prevalence of Schizophrenia », sur ncbi.nlm.nih.gov, PLoS Med, (consulté le ) : « Of the 132 core studies, 21 studies reported point prevalence, 34 reported period prevalence, and 24 reported lifetime prevalence. The median prevalence of schizophrenia was 4.6/1,000 for point prevalence, 3.3/1,000 for period prevalence, 4.0 for lifetime prevalence, and 7.2 for lifetime morbid risk. […] Several important findings emerge from Saha and colleagues' analysis. For clinicians, the analysis indicates clearly that lifetime prevalence is 4.0/1,000 and not 1%, as reported in the Diagnostic and Statistic Manual of Mental Disorders, fourth edition, and other textbooks ».
- (en) Sukanta Saha, David Chant, Joy Welham et John McGrath, « A Systematic Review of the Prevalence of Schizophrenia », PLoS Med, 2(5): e141., (lire en ligne).
- (en) « Anosognosia in Schizophrenia: Hidden in Plain Sight », Innovations in Clinical Neuroscience, vol. 11, nos 5-6, (lire en ligne, consulté le ).
- (en) American Psychiatric Association, Diagnostic and statistical manual of mental disorders : DSM-5., American Psychiatric Association, (ISBN 978-0-89042-554-1, 0-89042-554-X et 978-0-89042-555-8, OCLC 830807378)
- (en) Saha S, Chant D, McGrath J. « A systematic review of mortality in schizophrenia: is the differential mortality gap worsening over time? » Arch Gen Psychiatry 2007; 64: 1123–31.
- (en) S Brown, B Barraclough et H Inskip, « Causes of the excess mortality of schizophrenia », British Journal of Psychiatry, vol. 177, , p. 212–217 (ISSN 0007-1250, PMID 11040880, DOI 10.1192/bjp.177.3.212, lire en ligne).
- (en) BA Palmer, VS Pankratz et JM Bostwick, « The lifetime risk of suicide in schizophrenia: a reexamination », Archives of General Psychiatry, vol. 62, no 3, , p. 247–253 (PMID 15753237, DOI 10.1001/archpsyc.62.3.247).
- (en) K Hor et M Taylor, « Suicide and schizophrenia: a systematic review of rates and risk factors », Journal of psychopharmacology (Oxford, England), vol. 24, no 4 Suppl, , p. 81–90 (PMID 20923923, PMCID 2951591, DOI 10.1177/1359786810385490).
- « Les symptômes de la schizophrénie », sur VIDAL (consulté le )
- (en) Shaw-Ji Chen, Yu-Lin Chao, Chuan-Yu Chen et Chia-Ming Chang, « Prevalence of autoimmune diseases in in-patients with schizophrenia: nationwide population-based study », British Journal of Psychiatry, vol. 200, no 5, , p. 374–380 (ISSN 0007-1250 et 1472-1465, DOI 10.1192/bjp.bp.111.092098, lire en ligne, consulté le ).
- (en) « Schizophrenia », sur who.int (consulté le ).
- Élisabeth Roudinesco et Michel Plon, Dictionnaire de la psychanalyse, entrée : « Schizophrénie », Paris, Librairie Arthème Fayard 1992, Le Livre de Poche / La Pochothèque, 2011, p. 1394 (ISBN 978-2-253-08854-7).
- Marguerite Sechehaye, Journal d'une schizophrène, Presses universitaires de France, , 11e éd. (ISBN 2-13-053795-2).
- Jean-Noël Missa, Naissance de la psychiatrie biologique : Histoire des traitements des maladies mentales au XXe siècle, Paris, Presses universitaires de France, coll. « Science, histoire et société », , 378 p. (ISBN 2-13-055114-9).
- En 1967 dans Une logique de la communication de Paul Watzlawick, Janet Helmick Beavin (de), Don D. Jackson p. 215 (ISBN 978-2-02-005220-7).
- Dictionnaire historique de la langue française (dir. Alain Rey), entrée : « Schizophrène », 2000.
- Cf. Dali et sa méthode paranoïaque-critique, sur universalis.fr.
- (en-US) « Urban Dictionary: schizo », sur Urban Dictionary (consulté le )
- « Supprimons le mot « schizophrénie », un terme stigmatisant et un diagnostic discuté », Le Monde.fr, (lire en ligne, consulté le )
- (en) Häfner H, an der Heiden W, Epidemilogy of Schizophrenia, The Canadian Journal of Psychiatry, 1997.
- « Principaux repères sur la schizophrénie », sur www.who.int (consulté le )
- Sylvie Riou-Milliot, Dans la peau d'un schizophrène, Sciences et Avenir, , page 70.
- (en) Castle D, Wessely S, Der G, Murray RM. The incidence of operationally defined schizophrenia in Camberwell, 1965–84, The British Journal of Psychiatry 1991, DOI 10.1192/bjp.159.6.790.
- (en) Hassett Anne et al. Psychosis in the Elderly, London: Taylor and Francis 2005, p. 6 (ISBN 1-84184-394-6).
- (en) Biological insights from 108 schizophrenia-associated genetic loci. Schizophrenia Working Group of the Psychiatric Genomics Consortium. Nature. .
- (en) Picchioni MM, Murray RM, « Schizophrenia » BMJ 2007;335:91-5.
- « Resynchroniser des neurones pour gommer la schizophrénie », Communiqué de presse, sur Université de Genève, (consulté le ).
- (en) Gottesman et J. Shields ed., Schizophrenia: The epigenetic puzzle, Cambridge University Press, Cambridge, 1982.
- (en) Silverman JM; Siever L.J.; Horvath et al. (1993) Schizophrnia-related and affective personality disorder traits in relative of probands with schizophrenia and personality disorders. American Journal of Psychiatry, 150: p. 435-442.
- (en) Thaker G; Adami H; Moran et al. (1993) Psychiatric illnesses in families of subjects with schizophrenia-spectrum personality disorders: High morbidity risks for unspecified functional psychoses and schizophrenia. American Journal of psychiatry, 150: p. 66-76.
- (en) MAIER W; LICHTERMANN D; MINGES J et al. (1994). Personality disorders among the relatives of schizophrenia patients. Schizophrenia Bulletin, 20: p. 481-493.
- (en) Erlenmeyer-Kimling L; Adamo UH; Rock D et al. (1997). The New YorkHigh-Risk Project. Prevalence and comorbidity of axis I disorders in offspring of schizophrenic parents at 25-year follow-up. Archives of General Psychiatry, 54(12): p. 1096-1102.
- (en) KENDLER KS & GRUENBERG AM (1984). An independent analyse of the Danish Adoption Study of schizophrenia. Archives of General Psychiatry, 41: p. 555-564.
- (en) KENDLER KS; McGUIRE M; GRUNBERG A et al. (1993) The Roscommon Family Study. II The risk of nonschizophrenic nonaffective psychoses in relatives. Archives of General Psychiatry, 50: p. 645-652.
- (en) KENDLER KS; McGUIRE; GRUENBERG AM et al. (1993) The Roscommon Family Study. III Schizophrenia-related personality disorders in relatives. Archives of General Psychiatry, 50: p. 781-788.
- (en) GOTTESMAN & SCHIELDS (1982). The social biology of schizophrenia. The Epigentic Puzzle (p. 187-194). Cambridge: CambridgeUniversityPress.
- (en) COID B., LEWINS S.W. & REVELEY A.M. (1993). A twin study of psychosis and criminality. British Journal of Psychiatry, 162, 87-92.
- (en) TORREY E.F. (1994) Schizophrenia and manic-depressive disorder, BasicBooks.
- (en) KETY SS; WENDER PH; JACOBSEN B et al. (1994). Mental illness in the biological and adoptive relatives of schizophrenic adoptees. Replication of the Copenhagen Study in the rest of Dannemark. Archives of general psychiatry, 51: p. 442-455.
- (en) Nathan G. Skene, Julien Bryois, Trygve E. Bakken, Gerome Breen, James J. Crowley, Héléna A. Gaspar…, Genetic identification of brain cell types underlying schizophrenia, nature.com, Nature Genetics, volume 50, pages 825–833, 2018.
- (en) E. Fuller Torrey, « Did the Human Genome Project Affect Research on Schizophrenia? », Psychiatric Research, (DOI 10.1016/j.psychres.2023.115691, lire en ligne
 ) - accessible gratuitement par la bibliothèque Wikipédia
) - accessible gratuitement par la bibliothèque Wikipédia
- (en) Schizophrenia Working Group of the Psychiatric Genomics Consortium, « Biological insights from 108 schizophrenia-associated genetic loci », Nature, vol. 511, no 7510, , p. 421–427 (ISSN 0028-0836, DOI 10.1038/nature13595, lire en ligne, consulté le ).
- « Les facteurs génétiques de la schizophrénie », sur cerveauetpsycho.fr (consulté le ).
- Mens-Sana, une association belge destinée à défendre les intérêts des malades schizophrènes.
- « Question 7: Eugénique et troubles mentaux », sur www.mens-sana.be (consulté le ).
- (en) Jian-Ping Zhang, Delbert Robinson, Jin Yu et Juan Gallego, « Schizophrenia Polygenic Risk Score as a Predictor of Antipsychotic Efficacy in First-Episode Psychosis », American Journal of Psychiatry, vol. 176, no 1, , p. 21–28 (ISSN 0002-953X, PMID 30392411, PMCID PMC6461047, DOI 10.1176/appi.ajp.2018.17121363, lire en ligne, consulté le )
- « SCHIZOPHRÉNIE : Le score polygénique prédit la réponse aux antipsychotiques », sur santelog.com, (consulté le )
- (en) O'Donovan MC, Williams NM, Owen MJ. « Recent advances in the genetics of schizophrenia » Hum Mol Genet. 2003 DOI 10.1093/hmg/ddg302.
- (en) Schizophrenia and epilepsy have 'strong link', bbc.com, 19 septembre 2011
- (en) Yu-Tzu Chang, Pei-Chun Chen, I-Ju Tsai, Fung-Chang Sung, Zheng-Nan Chin, Huang-Tsung Kuo, Chang-Hai Tsai, I-Ching Chou « Bidirectional relation between schizophrenia and epilepsy: A population-based retrospective cohort study » Epilepsia 2003 DOI 10.1111/j.1528-1167.2011.03268.x.
- (en) Crow TJ « The 'big bang' theory of the origin of psychosis and the faculty of language », Schizophrenia Research 2008, .
- (en) Mueser KT, Jeste DV, Clinical Handbook of Schizophrenia, 2008, (ISBN 1-59385-652-0), p. 22–23, Guilford Press, New York.
- (en) Bernard Crespi, Kyle Summers et Steve Dorus, « Adaptive evolution of genes underlying schizophrenia », Proceedings. Biological sciences / The Royal Society, vol. 274, , p. 2801–10 (DOI 10.1098/rspb.2007.0876, lire en ligne, consulté le )
- La voie des rétrovirus humain endogènes, un espoir thérapeutique dans la schizophrénie. -- H. Perron Lyon -- 2015.09.
- (en) Human endogenous retrovirus type W (HERV-W) in schizophrenia: a new avenue of research at the gene-environment interface. 2011 Sep 22. Leboyer M1, Tamouza R, Charron D, Faucard R, Perron H.
- (en) A. Sekar, A.R. Bialas, H. de Rivera et al., « Schizophrenia risk from complex variation of complement component 4 », Nature, vol. 530, (DOI 10.1038/nature16549, lire en ligne [PDF]).
- (en) I.H. Kim, B. Racz, H. Wang et al., « Disruption of Arp2/3 Results in Asymmetric Structural Plasticity of Dendritic Spines and Progressive Synaptic and Behavioral Abnormalities », J Neurosci., vol. 33, (DOI 10.1523/JNEUROSCI.0035-13.2013, lire en ligne [PDF]).
- (en) Anne S. Bassett et Eva W.C. Chow, « Schizophrenia and 22q11.2 Deletion Syndrome », Curr Psychiatry Rep., vol. 10, (lire en ligne [PDF]).
- (en) Michael J. Owen et Joanne L. Doherty, « What can we learn from the high rates of schizophrenia in people with 22q11.2 deletion syndrome? », World Psychiatry., vol. 15, (DOI 10.1002/wps.20274, lire en ligne [PDF]).
- (en) M. Karayiorgou, M.A. Morris, B. Morrow et al., « Schizophrenia susceptibility associated with interstitial deletions of chromosome 22q11 », PNAS, vol. 92, (lire en ligne [PDF]).
- Hubert, A. Szöke, M. Leboyer, F. Schürhoff. Âge paternel élevé et risque de schizophrénie - L’Encéphale (2011) 37, 199-206.
- (en) Jacobine E. Buizer-Voskamp, Wijnand Laan, Wouter G. Staal, Eric A.M. Hennekam et al. Schizophrenia Research, Volume 129, Issue 2, Pages 128-132, July 2011.
- (en) Paternal age and psychiatric disorders: Findings from a Dutch population registry Rebecca G. Smith, Rachel L. Kember, Jonathan Mill, Cathy Fernandes, Leonard C. Schalkwyk, Joseph D. Buxbaum, Abraham Reichenberg. Advancing Paternal Age Is Associated with Deficits in Social and Exploratory Behaviors in the Offspring: A Mouse Model. PLoS One. 2009 Dec 30;4(12):e8456.
- (en) Fathers bequeath more mutations as they age Genome study may explain links between paternal age and conditions such as autism. Ewen Callaway 22 August 2012.
- Article : Schizophrénie, l’âge du père en cause ? Inserm du .
- (en) George Kirov, Dobril Ivanov, Nigel M. Williams, Anna Preece, Ivan Nikolov, Radoi Milev, Svetlinka Koleva, Albena Dimitrova, Draga Toncheva, Michael C. O'Donovan et Michael J. Owen, « Strong evidence for association between the dystrobrevin binding protein 1 gene (DTNBP1) and schizophrenia in 488 parent-offspring trios from Bulgaria », Biological Psychiatry, vol. 55, no 10, , p. 971–975 (ISSN 0006-3223, PMID 15121479, DOI 10.1016/j.biopsych.2004.01.025).
- (en) N. M. Williams, A. Preece, D. W. Morris, G. Spurlock, N. J. Bray, M. Stephens, N. Norton, H. Williams, M. Clement, S. Dwyer, C. Curran, J. Wilkinson, V. Moskvina, J. L. Waddington, M. Gill, A. P. Corvin, S. Zammit, G. Kirov, M. J. Owen et M. C. O'Donovan, « Identification in 2 independent samples of a novel schizophrenia risk haplotype of the dystrobrevin binding protein gene (DTNBP1) », Archives of General Psychiatry, vol. 61, no 4, , p. 336-344 (ISSN 0003-990X, PMID 15066891, DOI 10.1001/archpsyc.61.4.336).
- (en) Lingjun Zuo, Xingguang Luo, Henry R. Kranzler, Lingeng Lu, Robert A. Rosenheck, Joyce Cramer, Daniel P. van Kammen, Joseph Erdos, Dennis S. Charney, John Krystal et Joel Gelernter, « Association study of DTNBP1 with schizophrenia in a US sample », Psychiatric Genetics, vol. 19, no 6, , p. 292–304 (PMID 19862852, PMCID PMC2771321).
- (en) Ann Van Den Bogaert, Johannes Schumacher, Thomas G. Schulze, Andreas C. Otte, Stephanie Ohlraun, Svetlana Kovalenko, Tim Becker, Jan Freudenberg, Erik G. Jönsson, Marja Mattila-Evenden, Göran C. Sedvall, Piotr M. Czerski, Pawel Kapelski, Joanna Hauser, Wolfgang Maier, Marcella Rietschel, Peter Propping, Markus M. Nöthen et Sven Cichon, « The DTNBP1 (dysbindin) gene contributes to schizophrenia, depending on family history of the disease », American Journal of Human Genetics, vol. 73, no 6, , p. 1438–1443 (PMID 14618545, PMCID PMC1180406, DOI 10.1086/379928).
- (en) Valentin Markov, Axel Krug, Sören Krach, Andreas Jansen, Thomas Eggermann, Karl Zerres, Tony Stöcker, N. Jon Shah, Markus M. Nöthen, Jens Treutlein, Marcella Rietschel et Tilo Kircher, « Impact of schizophrenia-risk gene dysbindin 1 on brain activation in bilateral middle frontal gyrus during a working memory task in healthy individuals », Human Brain Mapping, vol. 31, no 2, , p. 266–275 (ISSN 1097-0193, PMID 19650139, DOI 10.1002/hbm.20862).
- (en) S. Trost, B. Platz, J. Usher, H. Scherk, T. Wobrock, S. Ekawardhani, J. Meyer, W. Reith, P. Falkai et O. Gruber, « The DTNBP1 (dysbindin-1) gene variant rs2619522 is associated with variation of hippocampal and prefrontal grey matter volumes in humans », European Archives of Psychiatry and Clinical Neuroscience, vol. 263, no 1, , p. 53–63 (PMID 22580710, PMCID PMC3560950, DOI 10.1007/s00406-012-0320-0, lire en ligne).
- (en) S. Trost et al., « The DTNBP1 (dysbindin-1) gene variant rs2619522 is associated with variation of hippocampal and prefrontal grey matter volumes in humans », European Archives of Psychiatry and Clinical Neuroscience, vol. 263, no 1, , p. 53-63 (lire en ligne).
- (en) « rs2619522 Reference SNP Report » (consulté le ).
- (en) « Rs1018381 Reference SNP Report » (consulté le ).
- (en) O'Donovan MC, Craddock NJ, Owen MJ. « Genetics of psychosis; insights from views across the genome » Hum Genet. 2009, .
- (en) JA McLaren, E Silins, D Hutchinson, RP Mattick et W Hall, « Assessing evidence for a causal link between cannabis and psychosis: a review of cohort studies », Int. J. Drug Policy, vol. 21, no 1, , p. 10–19 (DOI 10.1016/j.drugpo.2009.09.001).
- « La schizophrénie est-elle héréditaire ? », Le Figaro.fr, (lire en ligne).
- (en) Javier R. Caso, Vicent Balanzá-Martínez, Tomás Palomo et Borja García-Bueno, « The Microbiota and Gut-Brain Axis: Contributions to the Immunopathogenesis of Schizophrenia », Current Pharmaceutical Design, vol. 22, no 40, (lire en ligne, consulté le ).
- (en) Loes M. Olde Loohuis, Serghei Mangul, Anil P. S. Ori…, Transcriptome analysis in whole blood reveals increased microbial diversity in schizophrenia, nature.com, .
- : Interview d'ARTE avec le docteur Guillaume Fond : Guérir des maladies mentales en soignant l'intestin ?.
- (en) Disease-associated epigenetic changes in monozygotic twins discordant for schizophrenia and bipolar disorder. . Emma L. Dempster, Ruth Pidsley Leonard, C. Schalkwyk Sheena Owens, Anna Georgiades, Fergus Kane, Sridevi Kalidindi, Marco Picchioni, Eugenia Kravariti, Timothea Toulopoulou, Robin M. Murray, Jonathan Mill.
- (en) Methylomic changes during conversion to psychosis. O Kebir, B Chaumette, F Rivollier, F Miozzo, L P Lemieux Perreault, A Barhdadi, S Provost, M Plaze, J Bourgin, the ICAAR team, R Gaillard, V Mezger, M-P Dubé et M-O Krebs --- Reçu le ; Révisé le ; Accepté le .
- « Recherche de marqueurs biologiques de la schizophrénie », sur kit unafam.fr (consulté le ).
- (en) E. Susser, R. Neugebauer, H.W. Hock et al., « Schizophrenia After Prenatal famine. Further Evidence », Archives of General Psychiatry, vol. 53, , p. 25-31 (lire en ligne [PDF]).
- G. Boog, « Complications obstétricales et schizophrénie ultérieure de l'enfant : une nouvelle menace médico-légale pour les accoucheurs ? », J Gynecol Obstet Biol Reprod, vol. 32, (lire en ligne [PDF]).
- (en) M.O. Huttuen et P. Niskanen, « Prenatal loss of father and psychiatric disorders », Archives of general Psychiatry, vol. 35, , p. 429-431 (PMID 727894, DOI 10.1001/archpsyc.1978.01770280039004).
- (en) Myhrman A; Rantakallio P; Isohanni M et al. (1996) Unwantedness of a pregnancy and schizophrenia in the child. Br J Psychiatry, 169(5): p. 637-640.
- (en) Hodgins S. (1996) The Major Mental Disorders: New Evidence Requires New Policy and Practice. Canadien psychology 37(2): p. 95-111.
- (en) Olins CS; Mednick SA (1996); Risk factors of Psychosis: Identifying Vulnérable populations premorbidly. Schizophrnia Bulletin, 22(2): p. 223-240.
- (en) Brown AS, Hooton J, Schaefer CA, Zhang H, Susser ES. et al., « Elevated maternal interleukin-8 levels and risk of schizophrenia in adult offspring », Am J Psychiatry, vol. 161, no 5, , p. 889-895 (PMID 15121655)..
- (en) Ellman LM, Deicken RF, Vinogradov S, Kremen WS, Brown AS. et al., « Structural brain alterations in schizophrenia following fetal exposure to the inflammatory cytokine interleukin-8 », Schizophr Res, vol. 121, nos 1-3, , p. 46-54. (PMID 20553865, PMCID PMC2910151, DOI 10.1016/j.schres.2010.05.014, lire en ligne [html]).
- (en) L Shi, SH Fatemi, RW Sidwell et PH Patterson, « Maternal influenza infection causes marked behavioral and pharmacological changes in the offspring », J Neurosci., vol. 23, , p. 297-302 (PMID 12514227, lire en ligne).
- Schizophrénie Dossier réalisé en collaboration avec Marie-Odile Krebs, directeur de recherche à l’Inserm (unité 894), professeur de psychiatrie à l’université Paris Descartes et chef de service à l’hôpital Sainte-Anne à Paris - .
- (en) TD Cannon, SA Mednick et J Parnas, « Antecedent of Predominantly Negative and Predominantly Positive-Symptom Schizophrenia in High-Risk population », Archives of General Psychiatry, vol. 47, , p. 622-632 (DOI 10.1001/archpsyc.1990.01810190022003).
- Machon RA; Mednick SA (1993) Schizophrénie de l’adulte et perturbations précoce du développement. Confrontations psychiatrique, 35, p. 189-215.
- (en) Kety SS; Wender PH; Jacobsen B et al. (1994). Mental illness in the biological and adoptive relatives of schizophrenic adoptees. Replication of the Copenhagen Study in the rest of Dannemark. Archives of general psychiatry, 51, p. 442-455.
- (en) Cannon TD; Mednick SA; Parnas J (1990) Two patways to schizophrenia in children at risk. In: Robins & Rutter, Straight and Devious Pathaays from Childhood to Adulthood. Cambridge University Press, p. 328-349.
- (en) McNeil TF (1988). Obstetric factors and perinatal injuries. In: Tsuang Mt & Simpson Jc, Handbook of Schizophrenia vol. 3. Nosology, Epidemiology and Genetics (p. 319-345) NY, Elsevier.
- (en) WALKER EF; CUDECK R; MEDNICK et al. (1981) Effects of parental absence and institutionalization on the development of clinical symptomes in high-risk children. Acta Psychiatrica Scandinavia, 63, p. 95-109.
- (en) BURMAN B; MEDNICK SA; MACHON R et al. (1987). Perception of family relationships of children at hiht-risk for schizophrenia. Journal of Abnormal Psychology, 96, p. 364-366.
- (en) TIENARI P; WYNNE LC; MORING J et al. (1994) The finnish Adoptive Family Study of Schizophrenia: Implications for family research. British Journal of Psychiatry, 23(suppl) p. 20-26.
- (en) GOLDSTEIN MJ (1987) The UCLA High-Rosk Project. Schizophrenia Bulletin, 13, p. 505-514.
- (en) MIKLOWITZ DJ (1994) Family risk indicators in schizophrenia. Schizophrenia Bulletin, 20(1), p. 137-149.
- (en) VAUGHN CE & LEFF JP (1976). The Influence of Falily and Social Factors on the Caourse of Psychiatric Illness. British Journal of Psychiatry, 129, p. 125-137.
- (en) Van Os J. « Does the urban environment cause psychosis ? » British Journal of Psychiatry 2004;184(4):287–8. DOI 10.1192/bjp.184.4.287.
- (en) J.P. Selten, E. Cantor-Graae et R.S. Kahn, « Migration and schizophrenia », Current Opinion in Psychiatry, vol. 20, , p. 111–115 (PMID 17278906, DOI 10.1097/YCO.0b013e328017f68e).
- (en) HL MacMillan, JE Fleming, DL Streiner et al., « Childhood abuse and lifetime psychopathology in a community sample », Am J Psychiatry, vol. 158, , p. 1878–1883 (PMID 11691695, DOI 10.1176/appi.ajp.158.11.1878).
- (en) I. Janssen, L. Krabbendam, M. Bak et al., « Childhood abuse as a risk factor for psychotic experiences », Acta Psychiatr Scand., vol. 109, no 1, , p. 38–45 (PMID 14674957, résumé).
- (en) C.J. Carter, « Schizophrenia susceptibility genes directly implicated in the life cycles of pathogens: cytomegalovirus, influenza, herpes simplex, rubella, and Toxoplasma gondii », Schizophr Bull., vol. 35, (lire en ligne).
- (en) Bradbury TN. et Miller GA. « Season of birth in schizophrenia: A review of evidence, methodology and etiology » Psychological Bulletin 1985;98:569-94.
- (en) Boyds JB, Pulver AE, Stewart W, « Season of birth: Schizophrenia and bipolar discorder » Schizophrnia Bulletin 1986;12:173-86.
- (en) Torrey EF, Miller J, Rawling R. et Yolken RH « Seasonality of births in schizophrenia and bipolar disorder: a review of the literature » Schizophrenia Research 1997;28(1):1-38.
- (en) Watson CG, Kucula T, Tilleskjor C. et Jacobs L. « Schizophrenic birth seasonability in relation to the incidence of infectious diseases and temperature extremes » Archives of General Psychiatry, 1984;41:85-90.
- (en) Mednick SA, Machon RA, Huttunen MO. et Bonett D. « Adult schizoprenia following prenatal exposure to an influenza epidemic » Archives of General Psychiatry 1988;45:189-192.
- (en) Wyatt RJ, Apud JA, Potkin « New Directions in prevention and treatment of Schizophrenia: A Biological Perspective » Psychiatry 1996;59:357-370.
- (en) Mednick SA, Huttunen MO, Machon RA. « Prenatal influenza infections and adult schizophrenia » Schizophrenia Bulletin 1994;20:263-267.
- (en) Brown, A. S. Prenatal infection as a risk factor for schizophrenia. Schizophrenia Bulletin, 2006 32 (2), 200-2. (lien).
- (en) Brown AS, Patterson PH. « Maternal infection and schizophrenia: implications for prevention » Schizophr Bull. 2011 Mar;37(2):284-90. .
- (en) Johns Hopkins et al. « Cold Sore Virus May Contribute to Cognitive and Brain Abnormalities in Schizophrenia » ScienceDaily, , (lien).
- (en) Taieb O, Baleyte JM, Mazet P, Fillet AM. « Borna disease virus and psychiatry » Eur Psychiatry. 2001 Feb;16(1):3-10.
- Selon Christopher L. Coe, psychologue à l'université de Wisconsin-Madison.
- (en) Melinda Wenner « Infected with Insanity : Could Microbes Cause Mental Illness? Viruses or bacteria may be at the root of schizophrenia and other disorders » Scientific American Mind, (lien).
- (en) Hollister JM, Laing P, Mednick SA. « Rhesus Incompatibility as a Risk factor for Schizophrenia in Male Adults » Achives of General Psychiatry 1996;53:19-24. .
- (en) Insel BJ, Brown AS, Bresnahan MA, Schaefer CA, Susser ES « Maternal-fetal blood incompatibility and the risk of schizophrenia in offspring » Schizophr Res. 2005;80(2-3):331-42. .
- (en) Jaroslav Flegr, « Influence of latent Toxoplasma infection on human personality, physiology and morphology: pros and cons of the Toxoplasma–human model in studying the manipulation hypothesis », The Journal of Experimental Biology, no 216, , p. 127-133 (DOI 10.1242/jeb.073635, lire en ligne).
- (en) A.L. Sutterland et coll. Beyond the association. Toxoplasma gondii in schizophrenia, bipolar disorder, and addiction: systematic review and meta-analysis. Acta Psychiatr Scand, édition en ligne du .
- (en) G. Fond et coll. Treatment with anti-toxoplasmic activity (TATA) for toxoplasma positive patients with bipolar disorders or schizophrenia: A crosssectional study. J Psychiatr Res, vol 63, p. 58-64, .
- Fuller Torrey E., JJ. Bartko, L. Zhao-Rong et RH Yolken, « Antibodies to Toxoplasma gondii in Patients With Schizophrenia: A Meta-Analysis. », Schizophrenia Bulletin, no 33 (3), , p. 729–736 (lire en ligne).
- (en) A. Curt-Varesano, L. Braun, C. Ranquet, M. Hakimi et A. Bougdour, « The Aspartyl Protease Tgasp5 Mediates The Export of The Toxoplasma Gra16 and Gra24 Effectors into Host Cells », Cellular Microbiology, vol. 18, (résumé).
- (en) D. Cannella, M. Brenierpinchart, L. Braun et al., « MiR-146a And MiR-155 Delineate A MicroRNA Fingerprint Associated With Toxoplasma Persistence In The Host Brain », Cell Reports, vol. 6, (DOI 10.1016/j.celrep.2014.02.002, lire en ligne [PDF]).
- Toxoplasmose : attraction mortelle du chimpanzé parasité pour le léopard ---- Communiqué de presse CNRS du .
- (en) da Silva RC et H. Langoni, « Toxoplasma gondii: host-parasite interaction and behavior manipulation. », Parasitol Res., no 105 (4), , p. 893-898.
- (en) Epidemiological Study by Penn Vet Professor Investigates Parasite-Schizophrenia Connection, PennNews. lire en ligne.
- (en) Infectious agents associated with schizophrenia. The author : Isabel Arias, Antonio Sorlozano, Enrique Villegas, Juan de Dios Luna, Kathryn McKenney, Jorge Cervilla, Blanca Gutierrez, Jose Gutierrez --- Volume 136, Issues 1-3, Pages 128–136.
- (en) Cannon TD; Mednick SA; Parnas J (1990) Two patways to schizophrenia in children at risk. In: Robins & Rutter, Straight and Devious Pathaays from Childhood to Adulthood. Cambridge University Press (p. 328-349).
- (en) Selon le docteur Dolores Malaspina, directrice du département de psychiatrie de la New York University School of Medicine Kesner, Julian, Toxic fumes may have made gunman snap - New York Daily News, .
- (en) Donna Olendorf, Christine Jeryan, Karen Boyden (1999) The Gale Encyclopedia of Medicine, p. 1925.
- (en) Gregg L, Barrowclough C, Haddock G. Reasons for increased substance use in psychosis. Clin. Psychol. Rev. 2007 ; 27(4):494–510.
- (en) Large M, Sharma, S, Compton, MT, Slade, T, Nielssen, O. Cannabis Use and Earlier Onset of Psychosis: A Systematic Meta-analysis. Archives of general psychiatry, 2011. .
- (en) F.M. Leweke et D. Koethe, « Cannabis and psychiatric disorders: it is not only addiction », Addiction Biology, vol. 13, no 2, , p. 264–75 (PMID 18482435, DOI 10.1111/j.1369-1600.2008.00106.x)
- Stéphane Eliez, « Le lien entre cannabis et schizophrénie se précise », sur rts.ch, CQFD, (consulté le )
- « Y a t-il un lien entre usage de cannabis et schizophrénie ? », sur drogues-info-service.fr (consulté le ).
- (en) Sarah Knapton, Almost a third of schizophrenia cases in young men triggered by cannabis use, telegraph.co.uk, 4 mai 2023
- (en) Paul Daley, David Lampach, Savino Sguerra (2013) Testing Cannabis for Contaminant [PDF]).
- (en) James G. Scott, Lori Matuschka, Solja Niemelä et Jouko Miettunen, « Evidence of a Causal Relationship Between Smoking Tobacco and Schizophrenia Spectrum Disorders », Frontiers in Psychiatry, vol. 9, (ISSN 1664-0640, PMID 30515111, PMCID 6255982, DOI 10.3389/fpsyt.2018.00607, lire en ligne, consulté le )
- (en) Pedro Gurillo, Sameer Jauhar, Robin M. Murray et James H. MacCabe, « Does tobacco use cause psychosis? Systematic review and meta-analysis », The Lancet. Psychiatry, vol. 2, no 8, , p. 718–725 (ISSN 2215-0374, PMID 26249303, PMCID 4698800, DOI 10.1016/S2215-0366(15)00152-2, lire en ligne, consulté le )
- (en) Abby Hunter, Rachael Murray, Laura Asher et Jo Leonardi-Bee, « The Effects of Tobacco Smoking, and Prenatal Tobacco Smoke Exposure, on Risk of Schizophrenia: A Systematic Review and Meta-Analysis », Nicotine & Tobacco Research: Official Journal of the Society for Research on Nicotine and Tobacco, vol. 22, no 1, 01 27, 2020, p. 3–10 (ISSN 1469-994X, PMID 30102383, DOI 10.1093/ntr/nty160, lire en ligne, consulté le )
- (en) Nicotine reverses hypofrontality in animal models of addiction and schizophrenia, Nature Medicine, Fani Koukouli, Marie Rooy, Dimitrios Tziotis, Kurt A. Sailor, Heidi C. O’Neill, Josien Levenga, Mirko Witte, Michael Nilges, Jean-Pierre Changeux, Charles A. Hoeffer, Jerry A. Stitzel, Boris S. Gutkin, David A. DiGregorio et Uwe Maskos.
- (en) A. Meyer-Lindenberg A, R.S. Miletich, P.D. Kohn et al., « Reduced prefrontal activity predicts exaggerated striatal dopaminergic function in schizophrenia », Nature Neuroscience, vol. 5, , p. 267-271 (PMID 11865311, DOI 10.1038/nn804).
- (en) X. Duan, « Disrupted-In-Schizophrenia 1 Regulates Integration of Newly Generated Neurons in the Adult Brain », Cell, no 130, , p. 1146-1158.
- (en) Healy, D. (2002) The Creation of Psychopharmacology. Cambridge, MA : Harvard University Press. (ISBN 0-674-00619-4).
- (en) Konradi C, Heckers S. (2003) Molecular aspects of glutamate dysregulation : implications for schizophrenia and its treatment. Pharmacol. Ther., 97(2), 153-79.Résumé.
- (en) Polimeni J, Reiss JP. (2002) How shamanism and group selection may reveal the origins of schizophrenia. Medical Hypothesis, 58(3), 244–8.Résumé.
- Stanislas Dehaene, Le Code de la conscience, Éditions Odile Jacob, , chap. 7 (« L'avenir de la conscience »), « Des maladies de la conscience ? ».
- (en) Coyle JT, Tsai G, Goff D. (2003) « Converging evidence of NMDA receptor hypofunction in the pathophysiology of schizophrenia. » Annals of the New York Academy of Sciences, 1003, 318-27.Résumé.
- (en) Kinney GG, Sur C, Burnos M, Mallorga PJ, Williams JB, Figueroa DJ, Wittmann M, Lemaire W, Conn PJ. (2003) « The Glycine Transporter Type 1 Inhibitor. », The Journal of Neuroscience, 23 (20), 7586-7591. Résumé.
- (en) Johnstone EC, Crow TJ, Frith CD, Husband J, Kreel L. (1976) « Cerebral ventricular size and cognitive impairment in chronic schizophrenia. » Lancet, 30;2 (7992), 924-6. Résumé.
- (en) C.E. Dean, « Typical Neuroleptics and Increased Subcortical Volumes », Am J Psychiatry, vol. 156, , p. 1843-1844 (lire en ligne).
- (en) Flashman LA, Green MF (2004) « Review of cognition and brain structure in schizophrenia : profiles, longitudinal course, and effects of treatment. » Psychiatric Clinics of North America, 27 (1), 1-18, vii. Résumé.
- (en) Green, M. F. (2001) Schizophrenia Revealed : From Neurons to Social Interactions. New York : W. W. Norton. (ISBN 0-393-70334-7).
- (en) Spencer KM, Nestor PG, Perlmutter R, Niznikiewicz MA, Klump MC, Frumin M, Shenton ME, McCarley (2004) Neural synchrony indexes disordered perception and cognition in schizophrenia. Proceedings of the National Academy of Sciences, 101, 17288-93. Résumé.
- (en) Lewis DA, Hashimoto T, Volk DW (2005) Cortical inhibitory neurons and schizophrenia. Nat. Rev. Neurosci., 6, 312-324. Résumé.
- (en) J. Penttilä, M-L Paillère-Martinot, J-L Martinot, J-F Mangin, L Burke, R Corrigall, S Frangou, A Cachia. Altered Global and Temporal Cortical Folding in Patients with Early-onset Schizophrenia, Journal of the American Academy of Child and Adolescent Psychiatry. 47:10, Oct. 2008.
- Communiqué INSERM [PDF].
- (en) Lambe EK, Aghajanian GK, « Prefrontal cortical network activity: Opposite effects of psychedelic hallucinogens and D1/D5 dopamine receptor activation », Neuroscience, vol. 145, no 3, , p. 900-10. (PMID 17293055, PMCID PMC1894690).
- (en) Martin LF, Freedman R, « Schizophrenia and the alpha7 nicotinic acetylcholine receptor », Int Rev Neurobiol, no 78, , p. 225-246. (PMID 17349863).
- (en) Jones CK, Byun N, Bubser M, « Muscarinic and nicotinic acetylcholine receptor agonists and allosteric modulators for the treatment of schizophrenia », Neuropsychopharmacology, vol. 37, no 1, , p. 16-42 (PMID 21956443, PMCID PMC3238081, DOI 10.1038/npp.2011.199, lire en ligne).
- (en) Yamamoto K, Hornykiewicz O, « Proposal for a noradrenaline hypothesis of schizophrenia », Prog Neuropsychopharmacol Biol Psychiatry, vol. 28, no 5, , p. 913-922. (PMID 15363614).
- (en) Gomes UC, Shanley BC, Potgieter L, Roux JT, « Noradrenergic overactivity in chronic schizophrenia: evidence based on cerebrospinal fluid noradrenaline and cyclic nucleotide concentrations », Br J Psychiatry, no 137, , p. 346-351. (PMID 6160894, DOI 10.1192/bjp.137.4.346).
- (en) Leroy S, Griffon N, Bourdel MC, Olié JP, Poirier MF, Krebs MO, « Schizophrenia and the cannabinoid receptor type 1 (CB1): association study using a single-base polymorphism in coding exon 1 », Am J Med Genet, vol. 105, no 8, , p. 749-752. (PMID 11803524).
- (en) Dalton VS, Long LE, Weickert CS, Zavitsanou K, « Paranoid schizophrenia is characterized by increased CB1 receptor binding in the dorsolateral prefrontal cortex », Neuropsychopharmacology, vol. 36, no 8, , p. 1620-1630 (PMID 21471953, PMCID PMC3138655, DOI 10.1038/npp.2011.43, lire en ligne).
- (en) Ortega-Alvaro A, Aracil-Fernández A, García-Gutiérrez MS, Navarrete F, Manzanares J, « Deletion of CB2 cannabinoid receptor induces schizophrenia-related behaviors in mice », Neuropsychopharmacology, vol. 36, no 7, , p. 1489-1504 (PMID 21430651, PMCID PMC3096817, DOI 10.1038/npp.2011.34, lire en ligne).
- (en) Ryberg E, Larsson N, Sjögren S, Hjorth S, Hermansson NO, Leonova J, Elebring T, Nilsson K, Drmota T, Greasley PJ, « The orphan receptor GPR55 is a novel cannabinoid receptor », Br J Pharmacol, vol. 152, no 7, , p. 1092-1101 (PMID 17876302, PMCID PMC2095107, DOI 10.1038/sj.bjp.0707460, lire en ligne).
- (en) Macdonald K, Feifel D, « Oxytocin in schizophrenia: a review of evidence for its therapeutic effects », Acta Neuropsychiatr, vol. 24, no 3, , p. 130-146. (PMID 22736892, PMCID PMC3378061, DOI 10.1111/j.1601-5215.2011.00634.x, lire en ligne).
- (en) Zhang XY, Zhou DF, Cao LY, Wu GY, Shen YC, « Cortisol and cytokines in chronic and treatment-resistant patients with schizophrenia: association with psychopathology and response to antipsychotics », Neuropsychopharmacology, vol. 30, no 8, , p. 1532-1538 (PMID 15886721, lire en ligne).
- (en) X. Ligneau, L. Landais, D. Perrin et al., « Brain histamine and schizophrenia: potential therapeutic applications of H3-receptor inverse agonists studied with BF2.649. », Biochemistry and Pharmacology, (lire en ligne).
- (en) Munetz MR, Schulz SC, Bellin M. et Harty I. [onlinelibrary.wiley.com/doi/10.1002/ddr.430160109/pdf « Rimcazole (BW234U) in the maintenance treatment of outpatients with schizophrenia »[PDF]] Drug Dev Res. 1989;16:79–83. DOI 10.1002/ddr.430160109.
- (en) Shulman Y et Tibbo Ph. « GABAergic deficits in schizophrenia: evidence and implications »[PDF] University of Alberta Health Sciences Journal 2005;2(2):23-27.
- (en) Bantick RA, Deakin JF, Grasby PM, « The 5-HT1A receptor in schizophrenia: a promising target for novel atypical neuroleptics? », J Psychopharmacol, vol. 15, no 1, , p. 37-46. (PMID 11277607).
- (en) Boison D, Singer P, Shen HY, Feldon J, Yee BK, « Adenosine hypothesis of schizophrenia--opportunities for pharmacotherapy », Neuropharmacology, vol. 62, no 3, , p. 1527-1543. (PMID 21315743, PMCID PMC3119785, DOI 10.1016/j.neuropharm.2011.01.048).
- (en) [1].
- (en) Society for Neuroscience, « Teen Brain Vulnerability Exposed », sur Brainfacts.org, (consulté le ).
- (en) Alok Jha, « EEG test may help predict who will develop schizophrenia, claims scientist », The Guardian.com, (lire en ligne).
- (en) http://medicalxpress.com/news/2013-06-protein-nerve-cell.html#inlRlv .
- Vers une explication moléculaire de la schizophrénie : Toward a molecular explanation for schizophrenia. L'article détaillé complet dans Nature Molecular Psychiatry du : L'autophagie joue un rôle essentiel dans la pathopysiologie de la schizophrénie Autophagy has a key role in the pathophysiology of schizophrenia [PDF] article complet DOI 10.1038/mp.2013.174.
- (en) [2].
- (en) Microscopic particles in two fractions of fresh cerebrospinal fluid in twins with schizophrenia or bipolar disorder and in healthy controls, nih.gov.
- (en) Microparticles and microscopic structures in three fractions of fresh cerebrospinal fluid in schizophrenia: Case report of twins, nih.gov.
- (en) Lichtenstein P, Yip BH, Björk C et al. « Common genetic determinants of schizophrenia and bipolar disorder in Swedish nuclear families : a population-based study » Lancet 2009;373:234-9.
- (en) Owen MJ, Craddock N. « Diagnosis of functional psychoses: time to face the future » Lancet 2009,373:190-1.
- (en) Craddock N, Owen MJ. « The Kraepelinian dichotomy - going, going… But still not gone » The British Journal of Psychiatry 2010, DOI 10.1192/bjp.bp.109.073429.
- (en) Addington J, Cadenhead KS, Cannon TD, et al. North American prodrome longitudinal study: a collaborative multisite approach to prodromal schizophrenia research. 2007 Schizophrenia Bulletin 33(3):665–72. DOI 10.1093/schbul/sbl075 PMC 2526151).
- (en) Cullen KR, Kumra S, Regan J et al. « Atypical Antipsychotics for Treatment of Schizophrenia Spectrum Disorders » Psychiatric Times 2008 (lien).
- (en) Amminger GP, Leicester S, Yung AR et al. « Early onset of symptoms predicts conversion to non-affective psychosis in ultra-high risk individuals » Schizophrenia Research 2006;84(1):67–76. DOI 10.1016/j.schres.2006.02.018.
- (en) Parnas J, Jorgensen A. « Pre-morbid psychopathology in schizophrenia spectrum » British Journal of Psychiatry 1989;115:623–7. .
- (en) harv Coyle Joseph, George J Siegal, R. Wayne Albers, Scott T Brady, Donald Price. Basic Neurochemistry: Molecular, Cellular and Medical Aspects. 7th 2006 publisher : Elsevier Academic Press, (ISBN 0-12-088397-X) p. 876, Chapter 54: The Neurochemistry of Schizophrenia.
- (en) Sims A. Symptoms in the mind: an introduction to descriptive psychopathology, W. B. Saunders 2002, (ISBN 0-7020-2627-1).
- (en) Andreasen NC. The Scale for the Assessment of Positive Symptoms (SAPS). Iowa City, IA: The University of Iowa; 1984.
- (en) Andreasen NC. The Scale for the Assessment of Negative Symptoms (SANS). Iowa City, Iowa: The University of Iowa; 1983.
- (en) N.C. Andreasen, « Negative Symptoms in Schizophrenia : Definition and Reliability », dans Archives of General Psychiatry, 1982, no 39, p. 784-788.
- (en) N.C. Andreasen, « Negative vs Positive Schizophrenia : Definition and Validation », dans Archives of General Psychiatry, 1982, no 39, p. 789-794.
- (en) N.C. Andreasen, M. Flaum, V.M. Swayze, et al. (1990) « Positive and Negative Symptoms in Schizophrenia : A Critical Reappraisal », dans Archives of General Psychiatry, 1990, no 47, p. 615-621.
- (en) T.D. Cannon, S.A. Mednick, J. Parnas, « Antecedent of Predoninantly Negative and Predominantly Positive-Symptom Schizophrenia in High-Risk population », dans Archives of General Psychiatry, 1990, no 47, p. 622-632.
- (en) American Psychiatric Association. Task Force on DSM-IV, 2000. Diagnostic and statistical manual of mental disorders: DSM-IV-TR. American Psychiatric Pub. (ISBN 978-0-89042-025-6). p. 299.
- (en) Kneisl C. and Trigoboff E. (2009) Contemporary Psychiatric- Mental Health Nursing. 2d edition. London: Pearson Prentice Ltd. p. 371.
- (en) Carson VB (2000). Mental health nursing: the nurse-patient journey, W.B. Saunders. (ISBN 978-0-7216-8053-8) p. 638.
- (en) Velligan DI et Alphs LD. « Negative Symptoms in Schizophrenia: The Importance of Identification and Treatment » Psychiatric Times ;25(3).
- (en) Smith T, Weston C, Lieberman J. « Schizophrenia (maintenance treatment) » Am Fam Physician 2010;82(4):338–9. .
- Franck N. « Clinique de la schizophrénie » EMC-Psychiatrie. 37-282-A-20, 16 p.
- Avec ou sans rendez-vous : « la schizophrénie »], émission d’Olivier Lyon-Caen sur France Culture du .
- (en) Hirsch SR, Weinberger DR. Schizophrenia, 2003 Wiley-Blackwell, p. 481, (ISBN 978-0-632-06388-8).
- (en) Hirsch SR, Weinberger DR. Schizophrenia, 2003 Wiley-Blackwell, p. 21, (ISBN 978-0-632-06388-8).
- (en) Brunet-Gouet E, Decety J. « Social brain dysfunctions in schizophrenia: a review of neuroimaging studies » Psychiatry Res. 2006;148(2–3):75–92. DOI 10.1016/j.pscychresns.2006.05.001.
- (en) van Os J, Kapur S, « Schizophrenia », Lancet, vol. 374, no 9690, , p. 635-45. (PMID 19700006, DOI 10.1016/S0140-6736(09)60995-8).
- (en) NC Andreasen, « Positive and negative symptoms: historical and conceptual aspects », Mod Probl Pharmacopsychiatry, no 24, , p. 1-42. (PMID 2186267).
- (en) Schneider K. Clinical Psychopathology. 1959. Grune & Stratton, New York.
- Sylvie Boivin. « Gaëtan de Clérambault et l’automatisme mental » Perspectives Psy 2010/3 (vol. 49). 84 pages. Éditeur EDK, Groupe EDP Sciences.
- (en) Nordgaard J, Arnfred SM, Handest P, Parnas J. « The diagnostic status of first-rank symptoms » Schizophrenia Bulletin 2008;34(1):137–54. PMC 2632385 DOI 10.1093/schbul/sbm044.
- (en) « Bufotenin ». CID 10257. Pubchem. https://pubchem.ncbi.nlm.nih.gov/summary/summary.cgi?cid=10257
- « Un biomarqueur de la schizophrénie retrouvé dans les cheveux », sur Sciences et Avenir (consulté le )
- (en) Masayuki Ide, Tetsuo Ohnishi, Manabu Toyoshima et Shabeesh Balan, « Excess hydrogen sulfide and polysulfides production underlies a schizophrenia pathophysiology », EMBO Molecular Medicine, vol. 11, no 12, , e10695 (ISSN 1757-4684, PMID 31657521, PMCID PMC6895609, DOI 10.15252/emmm.201910695, lire en ligne, consulté le )
- Sylvie Riou-Milliot, « Des signatures sanguines différentes chez les schizophrènes », sur Sciences et Avenir, (consulté le ).
- Diane Cacciarella, « Schizophrénie : deux biomarqueurs présents dans le sang des patients ont été identifiés », sur Pourquoi Docteur, (consulté le ).
- (en) Ines Khadimallah (…) Philippe Conus & Kim Q. Do, « Mitochondrial, exosomal miR137-COX6A2 and gamma synchrony as biomarkers of parvalbumin interneurons, psychopathology, and neurocognition in schizophrenia », Molecular Psychiatry, (DOI 10.1038/s41380-021-01313-9, lire en ligne, consulté le ).
- DSM-IV-TR, Manuel diagnostique et statistique des troubles mentaux, texte révisé. (ISBN 2-294-00663-1) Elsevier Masson, Paris 2003. 1 002 pages.
- « L’annonce du diagnostic de schizophrénie », sur espace-ethique.org (consulté le )
- Foucher JR, 35 psychoses, la classification des psychoses endogènes de Karl Leonhard, 2009, BOD, Paris.
- (de) Leonhard K, Aufteilung der endogenen Psychosen und ihre differenzierte Atiologie, 2003, Thieme, Stuttgart.
- Introduction à la classification de Karl Leonhard.
- Classification des psychoses endogènes de Wernicke-Kleist-Leonhard.
- Syndrome de stress post-traumatique, sur memoiretraumatique.org.
- (en) T Becker et R Kilian, « Psychiatric services for people with severe mental illness across western Europe: what can be generalized from current knowledge about differences in provision, costs and outcomes of mental health care? », Acta Psychiatrica Scandinavica (en) Supplement, vol. 113, no 429, , p. 9–16 (PMID 16445476, DOI 10.1111/j.1600-0447.2005.00711.x).
- (en) Kłapciński MM, « Open Dialogue Approach - about the phenomenon of Scandinavian Psychiatry », sur ncbi.nlm.nih.gov, Psychiatria Polska, (consulté le ) : « After twenty years of transformation of Finnish mental health care, in the late 80s and early 90s of the last century, incidence of schizophrenia in Western Lapland dropped from 35/100,000 to 7/100,000. ».
- (en) Seikkula, Jaakko, « Five-year experience of first-episode nonaffective psychosis in open-dialogue approach: Treatment principles, follow-up outcomes, and two case studies », sur tandfonline.com, Psychotherapy Research, (consulté le ) : « In the [Open Dialogue] group, 82% did not have any residual psychotic symptoms, 86% had returned to their studies or a full-time job, and 14% were on disability allowance. 17% percent had relapsed during the first 2 years and 19% during the next 3 years. 29% percent had used neuroleptic medication in some phase of the treatment. ».
- M. Marshall et J. Rathbone, « Early intervention for psychosis », The Cochrane Database of Systematic Reviews, no 4, , p. CD004718 (ISSN 1469-493X, PMID 17054213, DOI 10.1002/14651858.CD004718.pub2, lire en ligne, consulté le ).
- (en) Nancy Sohler et al., « Weighing the Evidence for Harm from Long-term Treatment with Antipsychotic Medications, A Systematic Review », JAm J Orthopsychiatry, (DOI 10.1037/ort0000106, lire en ligne).
- (en) Ho, B. C., Andreasen, N. C., Ziebell, S., Pierson, R., & Magnotta, V. (2011). Long-term antipsychotic treatment and brain volumes: a longitudinal study of first-episode schizophrenia. Archives of general psychiatry, 68(2), 128-137.
- (en) Perkins, D. O. (1999). Adherence to antipsychotic medications. The Journal of clinical psychiatry, 60, 25-30. Résumé.
- (en) Harding, C. M., Brooks, G. W., Ashikaga, T., Strauss, J. S., & Breier, A. (1987). The Vermont longitudinal study of persons with severe mental illness, II: Long-term outcome of subjects who retrospectively met DSM-III criteria for schizophrenia. American journal of Psychiatry, 144(6), 727-735. [PDF].
- (en) Tiihonen, « Mortalité et exposition cumulative aux antipsychotiques, aux antidépresseurs et aux benzodiazépines chez les patients atteints de schizophrénie: une étude de suivi par observation », The american journal of psychiatry, (lire en ligne).
- (en) S.P. Singh, V. Singh, N. Kar et K Chan, « Efficacy of antidepressants in treating the negative symptoms of chronic schizophrenia: meta-analysis », The British journal of psychiatry, vol. 197, no 3, , p. 174-179 (PMID 20807960, DOI 10.1192/bjp.bp.109.067710).
- (en) F. Liu, X Guo, R. Wu et al., « Minocycline supplementation for treatment of negative symptoms in early-phase schizophrenia: a double blind, randomized, controlled trial », Schizophrenia research, vol. 153, nos 1-3, , p. 169-176 (PMID 24503176).
- Ahmad Shamabadi, Setareh Fattollahzadeh-Noor, Bita Fallahpour et Fatemeh A Basti, « L-Theanine adjunct to risperidone in the treatment of chronic schizophrenia inpatients: a randomized, double-blind, placebo-controlled clinical trial », Psychopharmacology, vol. 240, no 12, , p. 2631–2640 (ISSN 1432-2072, PMID 37697164, DOI 10.1007/s00213-023-06458-9, lire en ligne, consulté le )
- (en) J. Firth et al., « The effects of vitamin and mineral supplementation on symptoms of schizophrenia: a systematic review and meta-analysis », Psychological Medicine, nos 1-13, (PMID 28202095).
- (en) P Gorczynski et G Faulkner, « Exercise therapy for schizophrenia », Cochrane Database Syst Rev, no 5, , p. CD004412 (PMID 20464730, DOI 10.1002/14651858.CD004412.pub2).
- Steven J. Girdler, Jamie E. Confino et Mary E. Woesner, « Exercise as a Treatment for Schizophrenia: A Review », Psychopharmacology Bulletin, vol. 49, no 1, , p. 56–69 (ISSN 0048-5764, PMID 30858639, PMCID 6386427, lire en ligne, consulté le )
- Isabel Maurus, Lukas Roell, Moritz Lembeck et Irina Papazova, « Exercise as an add-on treatment in individuals with schizophrenia: Results from a large multicenter randomized controlled trial », Psychiatry Research, vol. 328, , p. 115480 (ISSN 1872-7123, PMID 37716320, DOI 10.1016/j.psychres.2023.115480, lire en ligne, consulté le )
- Maxime Tréhout, Étude de l'efficacité de l'Activité Physique Adaptée (APA) chez les patients atteints de schizophrénie, Normandie Université, (lire en ligne)
- (en) H. Hustig, R. Onilov, ECT rekindles pharmacological response in schizophrenia, Eur Psychiatry. (8):521-5.
- N. Franck « Remédiation cognitive chez les patients souffrant de schizophrénie » Annales médico-psychologiques 2007;165(3):187-90.
- Le dictionnaire Petit Robert.
- (en) World Federation of Occupational Therapists, « About Occupational Therapy », sur WFOT, (consulté le )
- (en) Nasrin Foruzandeh et Neda Parvin, « Occupational therapy for inpatients with chronic schizophrenia: A pilot randomized controlled trial », Japan Journal of Nursing Science, vol. 10, no 1, , p. 136–141 (ISSN 1742-7924, DOI 10.1111/j.1742-7924.2012.00211.x, lire en ligne, consulté le )
- (en) Investigational Agent Targeting Metabotropic Glutamate 2/3 Receptors Demonstrates … Sur le site newsroom.lilly.com.
- (en) A Comparison Study of LY2140023 and Aripiprazole in Schizophrenia Patients Sur le site clinicaltrials.gov.
- (en) Lilly Announces Inconclusive Phase II Study Results for mGlu2/3 … Sur le site newsroom.lilly.com.
- (en) Alexander T. Chen, John T. Chibnall et Henry A. Nasrallah, « A meta-analysis of placebo-controlled trials of omega-3 fatty acid augmentation in schizophrenia: Possible stage-specific effects », Annals of Clinical Psychiatry: Official Journal of the American Academy of Clinical Psychiatrists, vol. 27, no 4, , p. 289–296 (ISSN 1547-3325, PMID 26554370, lire en ligne, consulté le ).
- (en) Kenji Sakuma, Shinji Matsunaga, Ikuo Nomura et Makoto Okuya, « Folic acid/methylfolate for the treatment of psychopathology in schizophrenia: a systematic review and meta-analysis », Psychopharmacology, vol. 235, no 8, , p. 2303-2314 (ISSN 1432-2072, PMID 29785555, DOI 10.1007/s00213-018-4926-4, lire en ligne, consulté le ).
- (en) Philip McGuire, Philip Robson, Wieslaw Jerzy Cubala et Daniel Vasile, « Cannabidiol (CBD) as an Adjunctive Therapy in Schizophrenia: A Multicenter Randomized Controlled Trial », The American Journal of Psychiatry, vol. 175, no 3, , p. 225-231 (ISSN 1535-7228, PMID 29241357, DOI 10.1176/appi.ajp.2017.17030325, lire en ligne, consulté le ).
- « De la marijuana inoffensive pour les jeunes », sur Le Devoir (consulté le )
- « Les troubles psychiatriques induits par le THC contrecarrés par des médicaments | Cannabis : les effets de la légalisation », sur Radio-Canada.ca (consulté le )
- « Guérir la schizophrénie liée au pot », sur TVA Nouvelles (consulté le )
- « Centre de Neurosciences Psychiatriques (CNP) - Unité de recherche sur la schizophrénie » [archive du ].
- (en) W. Zheng, Q.-E. Zhang, D.-B. Cai et X.-H. Yang, « N-acetylcysteine for major mental disorders: a systematic review and meta-analysis of randomized controlled trials », Acta Psychiatrica Scandinavica, vol. 137, no 5, , p. 391–400 (ISSN 1600-0447, PMID 29457216, DOI 10.1111/acps.12862, lire en ligne, consulté le ).
- Magazine "Cerveau & Psycho" n°165 de Mai 2024 page 46 des éditions "Pour la science"
- (en) « Bactrim as an adjunctive treatment to toxoplasma-seropositive patients with schizophrenia », sur europsy-journal.com.
- MartinB, FranckN. Facteurs subjectifs dans le rétablissement de la schizophrénie. Evolpsychiatr 2013; 78(1): p. 21-41, Lire en ligne
- Marie Koenig-Flahaut et al, « Rémission, rétablissement et schizophrénie : vers une conception intégrative des formes de l'évolution positive de la schizophrénie », Bulletin de psychologie, , p. 339-346 (lire en ligne) :
« La multiplication récente des recherches qualitatives a contribué à considérer le rétablissement comme un phénomène dynamique et ouvert, plutôt que comme un stade figé (Huguelet, 2007). Dans cette optique, le rétablissement est défini comme un processus actif, fondé sur l’expérience subjective de la personne, ses efforts continus pour surmonter et dépasser les limites imposées par le trouble mental et les conséquences qui lui sont associées (Barbès-Morin, Lalonde, 2006). Andresen, Oades et Caputi (2003) lient, quant à eux, le rétablissement à la réalisation d’une vie « pleine et significative », d’une identité positive, fondée sur l’espoir et l’autodétermination. […] Le rôle central du patient, dans le processus de rétablissement, fait écho à la notion d’empowerment (ou « pouvoir agir »), c’est-à-dire la capacité de se resituer en tant que sujet agissant sur son environnement et prenant la responsabilité de son rétablissement, par exemple, en gérant son traitement et sa santé. Dans cette optique, nous pouvons aisément mettre en perspective le rétablissement avec les récentes conceptions thérapeutiques, dans lesquelles le souci de resituer le sujet, en tant qu’acteur de sa prise en charge, est prépondérant. En ce sens, le modèle de la réhabilitation psychosociale, puisqu’il met l’accent sur la restauration des capacités des personnes, s’insère directement dans cet objectif du rétablissement (Vidon, Canet, 2004). »
- « Des ailes brisées », Documentaire sur la schizophrénie, Guérison sans médicaments, Daniel Mackler, 2008
- (en-US) « Take These Broken Wings », Wild Truth, (lire en ligne, consulté le )
- Elisabeth Roudinesco et Michel Plon, Dictionnaire de psychanalyse, Paris, Fayard, , p. 1392-1398.
- Sigmund Freud, Cinq psychanalyses, Paris, PUF, , p. 319.
- Nicolás Caparrós, « Le transfert, le contre-transfert ou l'analyse du lien dans la schizophrénie », dans Malaise dans la psychiatrie, Toulouse, Erès, (ISBN 2749202574), p. 21.
- Racamier P-C, Les Schizophrènes, Paris, Payot, coll. « Petite Bibliothèque Payot », 2001, (ISBN 2-2288-9427-3).
- Michaud G., Essai sur la schizophrénie et le traitement des psychoses, t. 1 L'impossible réalité, Ères 2004.
- (en) Lena Malmberg, Mark Fenton et John Rathbone, « Individual psychodynamic psychotherapy and psychoanalysis for schizophrenia and severe mental illness », The Cochrane database of systematic reviews, no 3, , p. CD001360 (ISSN 1469-493X, PMID 11686988, PMCID PMCPMC4171459, DOI 10.1002/14651858.CD001360, lire en ligne, consulté le ).
- Inserm (dir.), Psychothérapie : Trois approches évaluées. Rapport., Paris : Les éditions Inserm. (lire en ligne), p. XII- 553 p.
- (en) William H. Gottdierner et Nick Haslam, « The Benefits of Individual Psychotherapy for People Diagnosed With Schizophrenia: A Meta-Analytic Review », Ethical Human Sciences and Services, International Center for the Study of Psychiatry and Psychology, Springer Verlag, vol. 4, no 3, , p. 163-187 (DOI 10.1891/1523-150X.4.3.163, lire en ligne).
- (en) Bertram P. Karon, « The Tragedy of Schizophrenia without Psychotherapy », The Journal of the American Academy of Psychoanalysis and Dynamic Psychiatry, Guilford Publications, vol. 31, no 1, , p. 89-118 (ISSN 1546-0371, DOI 10.1521/jaap.31.1.89.21931, lire en ligne).
- (en) William H. Gottdiener, « Individual psychodynamic psychotherapy of schizophrenia: Empirical evidence for the practicing clinician. », Psychoanalytic Psychology, American Psychological Association (APA), vol. 23, no 3, , p. 583-589 (ISSN 1939-1331, DOI 10.1037/0736-9735.23.3.583, lire en ligne).
- (en) Patricia L. Gibbs, « The Primacy of Psychoanalytic Intervention in Recovery from the Psychoses and Schizophrenias », The Journal of the American Academy of Psychoanalysis and Dynamic Psychiatry, Guilford Publications, vol. 35, no 2, , p. 287-312 (ISSN 1546-0371, DOI 10.1521/jaap.2007.35.2.287, lire en ligne).
- (en) Paul H. Lysaker, Shirley M. Glynn, Sandra M. Wilkniss et Steven M. Silverstein, « Psychotherapy and recovery from schizophrenia: A review of potential applications and need for future study », Psychological Services, American Psychological Association (APA), vol. 7, no 2, , p. 75-91 (ISSN 1939-148X, DOI 10.1037/a0019115, lire en ligne).
- (en) Bent Rosenbaum, Kristian Valbak, Susanne Harder, Per Knudsen, Anne Køster, Matilde Lajer, Anne Lindhardt, Gerda Winther, Lone Petersen, Per Jørgensen, Merete Nordentoft et Anne Helms Andreasen, « The Danish National Schizophrenia Project: prospective, comparative longitudinal treatment study of first-episode psychosis », British Journal of Psychiatry, Royal College of Psychiatrists, vol. 186, no 5, , p. 394-399 (ISSN 0007-1250, DOI 10.1192/bjp.186.5.394, lire en ligne).
- (en) David L. Downing et Jon Mills, Outpatient Treatment of Psychosis, Londres, Routledge, (ISBN 978-0-429-47812-3, DOI 10.4324/9780429478123).
- Livre noir de la psychanalyse : Vivre, penser et aller mieux sans Freud, Les arènes, , 830 p. (ISBN 978-2-912485-88-5), p. 516.
- (en) Hawk AB, Carpenter WT Jr & Strauss JS. « Diagnostic criteria and five-year outcome in schizophrenia. A report from the International Pilot Study of schizophrenia » Archives of General Psychiatry 1975;32(3):343-7.
- (en) (Harrow M, Grossman LS, Jobe TH, Herbener ES. s. d.)(Hawk et al. 1975) Harrow M, Grossman LS, Jobe TH, Herbener ES. « Do patients with schizophrenia ever show periods of recovery? A 15-year multi-follow-up study » Schizophr Bull. 2005;31(3):723-34.
- (en) Harrison G, Hopper K, Craig T, Laska E, Siegel C, Wanderling J, Dube KC, Ganev K, Giel R, an der Heiden W, Holmberg SK, Janca A, Lee PW, León CA, Malhotra S, Marsella AJ, Nakane Y, Sartorius N, Shen Y, Skoda C, Thara R, Tsirkin SJ, Varma VK, Walsh D, Wiersma D. « Recovery from psychotic illness: a 15- and 25-year international follow-up study » Br J Psychiatry 2001;178:506-17.
- Alain Bottéro, Neuropsychiatrie : Tendances et Débats, 2008, p. 10.
- [PDF], site de l’OMS.
- (en) Sartorius, N., Gulbinat, W., Harrison, G., Laska, E., & Siegel, C. (1996). Long-term follow-up of schizophrenia in 16 countries. Social Psychiatry and Psychiatric Epidemiology, 31(5), 249-258.
- (en) Erika Jääskeläinen, « A Systematic Review and Meta-Analysis of Recovery in Schizophrenia » [html], sur academic.oup.com, Oxford academic, (consulté le ).
- (en) Richard Warner, « Recovery from Schizophrenia: Psychiatry and Political Economy » [PDF], Troisième édition, sur psychiatry.ru, Brunner-Routledge, (consulté le ) : « At the end of the century complete recovery rates remained around 20 per cent and about 35–45 per cent of people with schizophrenia were socially recovered at follow-up. », p. 56.
- OMS : La santé mentale : Nouvelle conception, nouveaux espoirs.
- Alain Bottéro, « Classifier sans stigmatiser : le cas de la schizophrénie », L'information psychiatrique, , p. 199-209 (lire en ligne)
- Heinz Häfner, Brigitte Fätkenheuer, Wolfram an der Heiden et Walter Löffler, « Différences selon le sexe dans l’âge d’apparition, la symptomatologie et l’évolution de la schizophrénie », Santé mentale au Québec, vol. 16, no 1, , p. 77–98 (ISSN 0383-6320 et 1708-3923, DOI 10.7202/032204ar, lire en ligne, consulté le )
- Mélissa Beaudoin, Stéphane Potvin, Laura Dellazizzo et Maëlle Surprenant, « Caractérisation des premiers épisodes de schizophrénie à partir de bases de données administratives de santé jumelées », Santé mentale au Québec, vol. 43, no 2, , p. 83–105 (ISSN 1708-3923, DOI 10.7202/1058611ar, lire en ligne, consulté le )
- « Schizophrénie et genre »
- Adrianna Mendrek, « Dimorphisme sexuel dans la schizophrénie », Santé mentale au Québec, vol. 32, no 1, , p. 351–365 (ISSN 0383-6320 et 1708-3923, DOI 10.7202/016525ar, lire en ligne, consulté le )
- « Cerveau et schizophrénie - Une hormonothérapie pour soigner les schizophrènes ? », sur Le Devoir (consulté le )
- « INESSS », sur INESSS (consulté le )
- « Schizophrénie et estrogène », sur Psychomédia (consulté le )
- (en) Fazel S, Långström N, Hjern A, Grann M, Lichtenstein P, Schizophrenia, substance abuse, and violent crime, JAMA, 2009;301:2016-23.
- (en) Fazel S, Grann M, The population impact of severe mental illness on violent crime, Am J Psychiatry, 2006;163:1397-403.
- (en) Fazel S, Gulati G, Linsell L, Geddes JR, Grann M, Schizophrenia and Violence: Systematic Review and Meta-Analysis, PLoS Med, 2009;6:e1000120.
- Richard-Devantoy S, Olie JP, Gourevitch R, Risque d’homicide et troubles mentaux graves : revue critique de la littérature, L'Encéphale, 2009;35:521-530.
- (en) Schnell T, Neisius K, Daumann J, Gouzoulis-Mayfrank E, Prevalence of psychosis/substance abuse comorbidity. Clinical-epidemiological findings from different treatment settings in a large German city Nervenarzt, 2010;81:323-8.
- Cassandre Rogeret, « Schizophrénie : quel film remporte l'award des stéréotypes? », Handicap.fr, (lire en ligne).
- Clément Boutin, « Mieux parler de la schizophrénie sur le grand écran avec les SchizAwards », Causette, (lire en ligne).
- Sandrine Broutin, « Journées de la schizophrénie, par Sandrine Broutin », RCF, (lire en ligne).
- [3].
- Schizophrenia.com.
- Qu’est-ce que c’est la Schizophrénie ?, msss.gouv.qc.ca.
- Dr Louis Morissette [lire en ligne].
- Zelda et Scott Fitzerald : Les Années 20 jusqu'à la folie (Littératures, Autrement, 2002), biographie du couple Fitzgerald, par Kendall Taylor.
- (en) Gerald Eskenazi, « Lionel Aldridge, 56, Stalwart On Defense for Packer Teams », New York Times, (lire en ligne, consulté le ).
- (en) King M, Wrestling with the Angel: A Life of Janet Frame, New Zealand Penguin, p. 69–70.
- (en) « Janet Frame | New Zealand writer », sur Encyclopedia Britannica (consulté le )
- (en) Matthew Herper « Jazz, Schizophrenia And Side Effects » Forbes le , consulté le .
- Laurent Seksik, Le Cas Eduard Einstein, Flammarion, 2013.
- OMS, « Troubles mentaux », sur site de l'OMS, (consulté le )
Voir aussi
[modifier | modifier le code]Bibliographie
[modifier | modifier le code]Français
[modifier | modifier le code]- Ludwig Fineltain, Glossaire psychiatrique, Éditions Frison-Roche, 2000 (ISBN 2-87671-337-3)
- Ludwig Fineltain, Qu'est-ce que la psychiatrie ?, Edition MJW FEDITION (Mme Mareike Wolf-Fedida), 2019,
- Victor Tausk, L'« appareil à influencer » des schizophrènes (1919), Paris, Payot, coll. « Petite Bibliothèque Payot », 2010 (ISBN 2-2289-0521-6), résumé anglais : On the Origin of the ‘Influencing Machine’ in Schizophrenia. (en)
- Paul-Claude Racamier, Les Schizophrènes, Paris, Payot, coll. « Petite Bibliothèque Payot », 2001 (ISBN 2-2288-9427-3).
- Alain Bottéro, Un Autre Regard sur la Schizophrénie, Éd. Odile Jacob, 2008 (ISBN 978-2-7381-1997-1)
- Anne Poiré Histoire d'une schizophrénie - Jérémy, sa famille, la société, texte annoté par le Dr Olivier Louis, et préfacé par Jean Canneva, président de l'Unafam, éditions Frison-Roche 2008, (ISBN 978-2-8767-1516-5), nouvelle édition 2014 (ISBN 978-2-87671-564-6)
- Nicolas Franck, La Schizophrénie, Éd. Odile Jacob, 2006 (ISBN 2-7381-1846-1)
- Eugène Minkowski, La Schizophrénie (1927), Éd. Payot-poche, 2002 (ISBN 2-2288-9603-9)
- Henri Ey, Schizophrénie, Études cliniques et psychopathologie, Éd. Les empêcheurs de penser en rond / Synthélabo, 1996 (ISBN 2-9086-0282-2)
- Édouard Zarifian, Les Jardiniers de la folie, Éd. Odile Jacob, 2000, (ISBN 2-7381-0797-4)
- François Petitjean, Michel Marie-Cardine (ed.), Schizophrénies débutantes : diagnostic et modalités thérapeutiques, John Libbey Eurotext et Fédération française de psychiatrie, Paris, 2003 (ISBN 2-7420-0448-3)
- Maurice Champion, L'envers de la vie, l'univers du schizophrène, Témoignage, Éd. Bénévent, 2003 (ISBN 2-8487-1234-1)
- Catherine Tobin, Les schizophrénies, Odile Jacob, coll. « Santé au quotidien », 2004 (ISBN 2-7381-1375-3)
- Martin Roy La perception du temps chez les personnes schizophrènes, Université Laval, Québec, http://www.theses.ulaval.ca/2010/26742/
- Hervé Guillemain, Schizophrènes au XXe siècle. Des effets secondaires de l'histoire, Alma, 2018
- Arnhild Lauveng, Demain j'étais folle : Un voyage en schizophrénie, Autrement, 2019
- Éric Dubois, L'homme qui entendait des voix, Unicité, 2019
- Bevalot Aurore, Estingoy Pierrette, "Les patients atteints de schizophrénie face à l'emploi. À propos d'une enquête sur les représentations sociales du handicap psychique », L'information psychiatrique, 2013/2 (Volume 89), p. 135-141, https://www.cairn.info/revue-l-information-psychiatrique-2013-2-page-135.htm.
Anglais
[modifier | modifier le code]- (en) Craddock N, O'Donovan MC, Owen MJ, Genes for schizophrenia and bipolar disorder ? Implications for psychiatric nosology, Schizophr Bull, 32(1) : 9-16. Review.
- (en) Pompili M, Mancinelli I, Ruberto A, Kotzalidis GD, Girardi P, Tatarelli R., Where schizophrenic patients commit suicide : a review of suicide among inpatients and former inpatients, Int J Psychiatry Med., 2005;35(2) : 171-190. Review.
- (en) Perkins DO, Gu H, Boteva K, Lieberman JA., Relationship between duration of untreated psychosis and outcome in first-episode schizophrenia : a critical review and meta-analysis, Am J Psychiatry, ; 162(10) : 1785-1804. Review.
- (en) Loscher W, Potschka H., Drug resistance in brain diseases and the role of drug efflux transporters, Nat Rev Neurosci, ; 6(8) : 591-602. Review.
- (en) Andreasen NC, Carpenter WT Jr, Kane JM, Lasser RA, Marder SR, Weinberger DR, Remission in schizophrenia : proposed criteria and rationale for consensus, Am J Psychiatry, ; 162(3) : 441-449. Review.
- (en) Malhotra AK, Murphy GM Jr, Kennedy JL, Pharmacogenetics of psychotropic drug response, Am J Psychiatry, ; 161(5) : 780-796. Review.
- (en) Lehman AF, Lieberman JA, Dixon LB, McGlashan TH, Miller AL, Perkins DO, Kreyenbuhl J ; American Psychiatric Association ; Steering Committee on Practice Guidelines. Practice guideline for the treatment of patients with schizophrenia, second edition, Am J Psychiatry, ; 161(2 Suppl) : 1-56. Review.
- (en) Siever LJ, Davis KL, The pathophysiology of schizophrenia disorders : perspectives from the spectrum, Am J Psychiatry, ; 161(3) : 398-413. Review.
- (en) Taylor MA, Fink M., Catatonia in psychiatric classification : a home of its own, Am J Psychiatry, ; 160(7) : 1233-1241. Review.
- Gottesman II, Gould TD., The endophenotype concept in psychiatry : etymology and strategic intentions, Am J Psychiatry, ; 160(4) : 636-645. Review.
- (en) Kapur S., Psychosis as a state of aberrant salience : a framework linking biology, phenomenology, and pharmacology in schizophrenia, Am J Psychiatry, ; 160(1) : 13-23.
- (en) Zygmunt A, Olfson M, Boyer CA, Mechanic D, Interventions to improve medication adherence in schizophrenia, Am J Psychiatry, ; 159(10) : 1653-1664. Review.
- (en) Blackwood NJ, Howard RJ, Bentall RP, Murray RM., Cognitive neuropsychiatric models of persecutory delusions, Am J Psychiatry, ; 158(4) : 527-539. Review.
- (en) Tsuang MT, Stone WS, Faraone SV., Toward reformulating the diagnosis of schizophrenia, Am J Psychiatry, ; 157(7) : 1041-1050. Review.
- (en) Howard R, Rabins PV, Seeman MV, Jeste DV. Late-onset schizophrenia and very-late-onset schizophrenia-like psychosis : an international consensus. The International Late-Onset Schizophrenia Group, Am J Psychiatry, ; 157(2) : 172-178. Review.
- (en) Sadock, Benjamin James et Virginia Alcott Sadock, KAPLAN and SADOCK's Synopsis of psychiatry, Ed. Lippincott Williams et Wilkins, Philadelphie, 2003, p. 471 à 503
Ouvrages psychanalytiques
[modifier | modifier le code]- Marguerite Sechehaye, Journal d'une schizophrène, auto-observation d'une schizophrène pendant le traitement psychothérapique, PUF, 1950
- Victor Tausk, De la genèse de l'appareil à influencer au cours de la schizophrénie, in Œuvres psychanalytiques, Payot-Rivages, 2000 (ISBN 2-2288-9284-X)
- Paul-Claude Racamier, Les Schizophrènes, Paris, Payot, coll. « Petite Bibliothèque Payot », 2001 (ISBN 2-2288-9427-3).
- Harry Stack Sullivan, La Schizophrénie, un processus humain, Éd. Erès, 1998 (ISBN 2-8658-6574-6)
- Frieda Fromm-Reichmann, Principes de psychothérapie intensive, ERES, 1999 (ISBN 2-8658-6752-8) (Une réflexion sur la psychothérapie institutionnelle)
- Herbert Rosenfeld, États psychotiques, PUF 1976, (OCLC 301608712)
- Harold Searles, L'Effort pour rendre l'autre fou, Folio Gallimard, no 420, 2003 (ISBN 2-0704-2763-3)
- Wilfred Bion, Réflexion faite, PUF, 1983 (ISBN 2-1303-7604-5)
- Christian Müller, Études sur la psychothérapie des psychoses, Éd. L'Harmattan, 1999 (ISBN 2-7384-7005-X)
- Marguerite Sechehaye, Journal d'une schizophrène, Presses universitaires de France, 2003, 11e édition (ISBN 2-1305-3795-2)
- Gisela Pankow, L'être-là du schizophrène, Éd. Flammarion, coll. « Champs sciences » no 708, 2006 (ISBN 2-0808-0158-9)
- Jean Besson :
- Traitement psychothérapique d'une jeune schizophrène, éditions L'Harmattan, coll. « Psychanalyse et civilisations », 1995 (ISBN 2-7384-3937-3)
- Laura Schizophrène, Contrepoint théorique, éditions L'Harmattan, coll. « Études psychanalytiques », 2004 (ISBN 2-7475-6312-X)
- H. Spotnitz, Modern psychoanalysis of the schizophrenic patient : Theory of the technique, YBK Publishers Inc., 2004
Filmographie
[modifier | modifier le code]Ces films ont pour thème la schizophrénie, ou mettent en scène un personnage schizophrène. Ce trouble est souvent confondu, de par son étymologie, avec le trouble dissociatif de l'identité dans la culture populaire (pour les films sur ce sujet, consulter la filmographie de l'article).
- À travers le miroir (Såsom i en spegel, 1961), d'Ingmar Bergman.
- Berlin Calling, de Hannes Stöhr avec Paul Kalkbrenner (2008).
- Black Swan, de Darren Aronofsky, où Natalie Portman interprète certains symptômes de la schizophrénie (paranoïa) (2011).
- Clean, Shaven de Lodge Kerrigan avec Peter Greene (1993).
- Jamais je ne t'ai promis un jardin de roses d'Anthony Page avec Bibi Anderson (1977).
- Family Life, de Ken Loach (1971).
- La Fosse aux serpents, d’Anatole Litvak (The Snake Pit, 1948).
- L'Île intérieure de Dunia Ayaso et Félix Sabroso (La isla interior, 2010).
- Un homme d'exception de Ron Howard (2001), adapté de la biographie éponyme de John Forbes Nash, avec Russell Crowe, Ed Harris, Jennifer Connelly.
- People Say I'm Crazy, de John Cadigan, schizophrène, qui filme sa propre vie (lien (en)).
- Psychose, d'Alfred Hitchcock avec Anthony Perkins (1960).
- Répulsion de Roman Polanski avec Catherine Deneuve (1966).
- Shine, de Scott Hicks (1996).
- Shutter Island de Martin Scorsese (2010).
- Spider, de David Cronenberg (2002).
- Une vie française (téléfilm), de Jean-Pierre Sinapi, avec Jacques Gamblin (2011).
- The Voices, de Marjane Satrapi avec Ryan Reynolds (2015).
- Mr.robot (série télévisée), par Sam Esmail (SE 1 en 2015 et SE 2 en 2016). Met en scène un jeune programmeur sujet à une schizophrénie plus avancée dans la saison 2 (interprété par Rami Malek).
Articles connexes
[modifier | modifier le code]- Expérience de Rosenhan
- Antipsychiatrie
- Autisme en psychopathologie
- Échelle des symptômes positifs et négatifs (de la schizophrénie)
- Enquête de Lausanne
- Hearing Voices Movement - Mouvement des entendeurs de voix (avec ou sans diagnostic).
- Langage de rêve, de Emil Kraepelin
- Neuroleptique
- Psychopathologie
- Psychose
- Psychothérapie des psychoses
- Trouble de la personnalité schizotypique
- Schizophrénie torpide
- Paraphrénie
Liens externes
[modifier | modifier le code]
- Ressources relatives à la santé :
- Classification internationale des soins primaires
- Diseases Ontology
- DiseasesDB
- Héritage mendélien chez l'humain
- Héritage mendélien chez l'humain
- ICD-10 Version:2016
- ICD9Data.com
- Medical Dictionary for Regulatory Activities Terminology
- Medical Subject Headings
- MedlinePlus
- NCI Thesaurus
- PatientLikeMe
- Store medisinske leksikon
- WikiSkripta
- Ressource relative à la littérature :
- Notices dans des dictionnaires ou encyclopédies généralistes :
- Société québécoise de la schizophrénie
- Atousante.com Un patient schizophrène dans le monde du travail : quel est le rôle du médecin du travail ?
- Les schizophrenies.fr Comment être reconnu "travailleur handicapé" (RQTH) et avoir ses droits AAH ?
- Agefiph.fr Êtes-vous concerné par la reconnaissance du handicap ?
- Agefiph.fr Quels sont les avantages de la reconnaissance du handicap ?
- Agefiph.fr Faire reconnaître son handicap
- Fiphfp.fr Le handicap psychique, un processus évolutif qu'il faut appréhender de manière individualisée, interview du psychiatre Yannick Fuseau
- Lextant avocats Travailleurs handicapés: les obligations de l'employeur
- Handicap.fr Schizophrénie, bipolarité: pas facile à révéler au travail
- Santé et travail Schizophrénie
- Handirect.fr Schizophrénie au travail : Les conseils de Talenteo

