Césarienne


La césarienne est une intervention chirurgicale visant à extraire un enfant de l'utérus maternel par incision de la paroi abdominale et utérine. La césarienne est pratiquée depuis des millénaires mais l'invention de la suture utérine est datée de 1882 et est attribuée à Max Sänger. Longtemps la césarienne fut opérée sur des femmes mortes, et ce depuis la Rome antique, pour tenter de sauver un enfant possiblement viable car assez développé physiologiquement.
Étymologie
[modifier | modifier le code]Le mot « césarienne » dérive du latin caesar, du verbe caedere (« couper », « inciser »), terme utilisé pour le nom d'une loi de la Rome antique, la Lex Caesarea, qui oblige à pratiquer une césarienne sur une femme enceinte morte ou sur le point de mourir.
Une étymologie populaire, qui a pour origine un passage de Pline l'Ancien[2], la lie à la naissance de Jules César[3]. Mais il est fort peu probable qu'Aurelia Cotta, la mère de Jules César, ait pu survivre jusqu'à l'âge de 66 ans après une telle intervention chirurgicale[4].
Historique
[modifier | modifier le code]Antiquité
[modifier | modifier le code]
Durant l'Antiquité, la césarienne est pratiquée sur une femme morte ou sur le point de mourir[5].
Le code de Hammurabi rapporte une naissance par césarienne après la mort d'une femme en couche au XVIIIe siècle av. J.-C.[6]. La première naissance notoire par césarienne parait être celle de Scipion l'Africain en 234 av. J.-C., rapportée par Pline l'Ancien. Elle aurait été tentée sur une femme vivante, mais qui serait morte durant l'intervention[7]. Il apparaît que les motifs des Romains étaient d'abord politiques[7] (pouvoir du pater familias).
La « naissance par incision » du corps de femmes enceintes, ou « naissance par le côté » fait partie de la catégorie des « naissances miraculeuses ». Ce thème légendaire ou mythologique se retrouve en Europe du Nord, au Proche-Orient, à Madagascar, comme en Inde et jusqu'en Corée. Cette naissance peut se faire par un abcès ou une blessure involontaire. Ces naissances concernent des hommes exceptionnels, fondateurs, ancêtres, héros ou rois. En Chine, le motif de la naissance miraculeuse est si répandu qu'il est difficile de savoir s'il s'agit d'une authentique notion ancienne, ou d'une inflation pseudo-littéraire[8].
Dans la Mythologie grecque, Dionysos (Bacchus pour les Romains) et Asclepios (Esculape pour les Romains) sont nés après une césarienne ; c'est aussi le cas du héros perse Rostam[7].
Chez les Romains, sous le règne du roi Numa Pompilius (VIe siècle av. J.-C.), une loi royale (lex regia), connue sous le nom de Lex Caesarea, est promulguée. Elle interdit « l'enterrement d'une femme enceinte avant que l'enfant n'en ait été excisé »[9],[10],[11],[12].
À la fin du IVe siècle, Servius explique que les enfants nés de césarienne d’une mère décédée sont consacrés à Apollon dans la Rome antique.
Moyen-Âge
[modifier | modifier le code]
Les Hébreux pratiquaient l'opération césarienne sur une femme morte au cours d'accouchement, selon le Talmud. La Mishna et le Talmud rapportent toutefois des cas de césariennes sur des femmes vivantes entre le IIe siècle av. J.-C. et le VIe siècle[15]. Des historiens relèvent en outre que Maïmonide au XIIe siècle s'étonnait qu'une femme, ayant déjà subi une césarienne, puisse être enceinte et accoucher à nouveau[16].
Chez les musulmans, l'opération serait mentionnée par Albucassis dans son Al-Tasrif, et Avicenne consacre trois chapitres de chirurgie obstétricale dans son Qanûn. C'est ce savoir technique (au moins théorique) qui est transmis en Occident vers le XIIIe siècle, et qui se retrouve chez les chirurgiens comme Guy de Chauliac, Lanfranc de Milan, ou Bernard de Gordon. Il a pour but, soit d'extraire un enfant mort d'une femme vivante, soit un enfant vivant de femme morte[17],[N 1].

Dans le monde chrétien, en Occident latin, l'opération est appelée sectio in mortua (incision sur femme morte), c'est une question théologique plus que médicale : la césarienne post mortem est commandée par la nécessité d'extraire l'enfant en vue de son salut par le baptême[17]. La Lex Caesarea de la Rome antique est reprise jusque dans le Corpus juris civilis (VIe siècle). Le geste était probablement effectué non par des médecins (Soranos d'Éphèse ne le mentionne pas dans son traité de gynécologie), mais par des membres du clergé[11]. Bien qu'Odon de Sully ait recommandé le recours à une césarienne au cas d'un fœtus vivant d'une mère morte et bien qu'en Angleterre, le concile de Canterbury ait en 1236 stipulé qu'en cas de décès de la mère son corps devait être incisé et l'enfant extrait[N 2], l'opération ne semble pas avoir été pratiquée en Europe avant le début du XIVe siècle[21],[22] et y reste rare, voire exceptionnelle, au moins jusqu'au XVIIe siècle[23]. Guy de Chauliac, qui n'envisage l'opération que « s'il aduenait que la femme fût morte [...] et [si] on se doute que l'enfant soit vif », la décrit dans sa Grande Chirurgie (1363)[24]. On connait deux cas médiévaux de césarienne sur femme morte (documentés sur archives historiques), celui de Florence en 1305, et celui de Marseille en 1331[17].

Il existe plusieurs miniatures médiévales représentant la naissance de César dans différents manuscrits des Faits des Romains ou dans des manuscrits médicaux comme le Quanûn d'Avicenne (version latine du XIIIe siècle). Leur réalisme et leur précision donne à penser que les illustrateurs se sont renseignés directement auprès de sages-femmes[23],[26]. L'incision siège le plus souvent sur le flanc droit, parfois sur la ligne médiane ou le flanc gauche[7]. L'assistance est aussi variable : l'opération est conduite uniquement par des femmes, ou par un homme qui dirige des matrones, ou par un homme chirurgien qui opère de ses propres mains. Des historiens y ont vu une évolution, allant du XIIIe au XVe siècle où les matrones disparaissent ou sont reléguées en arrière-plan[17],[27].
Renaissance
[modifier | modifier le code]Césarienne rurale
[modifier | modifier le code]La première opération connue et réussie en Occident sur une femme vivante l'a été en l'an 1500, rapportée en 1582 par Gaspard Bauhin dans son appendice à l'Hysteromotokie de François Rousset[28] : Jakob Nufer, châtreur de porcs à Siegershausen (intégrée dans la commune actuelle de Kemmental, dans le canton suisse de Thurgovie) sollicite de la magistrature locale l'autorisation d'accoucher sa femme, Marie Alepaschin, par voie artificielle. Les médecins avaient déclaré impossible l'accouchement par la voie naturelle, de même que les 13 « ventrières » (sages-femmes) qui ont vainement tenté de l'accoucher. Il réussit parfaitement son exploit, puisque son épouse accoucha plus tard à cinq reprises dont une fois de jumeaux. La véracité de ce récit est mise en cause par plusieurs historiens, au motif notamment qu'il n'a été rapporté que plus de 80 ans après les faits[29],[30],[22]. Certains auteurs estiment qu'il s'agissait d'un cas de grossesse abdominale, ce qui expliquerait la bonne récupération de l'opérée[7],[23],[31]. D'autres auteurs jugent toutefois que cette dernière explication n'est pas satisfaisante, eu égard à l'existence d'un travail douloureux et à l'absence de malformation chez l'enfant[32].
Selon Jacques Gélis, les campagnes ont été les premières à tenter la césarienne sur des femmes vivantes, mais elles n'ont laissé aucune trace écrite. Pour les chirurgiens lettrés, ce n'était qu'une possibilité théorique, pour les praticiens ruraux (barbier chirurgien, matrones…), c'était une nécessité pratique de dernier recours. Gaspard Bauhin rapporte que l'intervention était fréquente en Suisse aux Xe et XIe siècles. En l'absence de récits antérieurs, l'histoire du châtreur de porc serait devenue un « texte fondateur ». Ce qui, selon Gélis, ne laisse pas indifférent (gêne ou étonnement), car il y aurait un passage réel ou symbolique de l'animalité à l'humanité[23].
Césarienne savante
[modifier | modifier le code]La première monographie consacrée à la césarienne sur une femme vivante parait en langue vulgaire en 1581, sous le titre L’hysterotomotokie ou enfantement caesarien, par le médecin parisien François Rousset. Elle est traduite en latin par Gaspard Bauhin publiée à Bâle, avec un supplément Appendix ad Roussetum où se trouve l'histoire du châtreur de porc. Ces publications attirent l'attention sur la césarienne : les chirurgiens et barbiers-chirurgiens disposent d'un manuel et, à partir de la fin du XVIIe siècle, l'information médicale sur la césarienne passe par la publication d'études de cas dans des périodiques[23].
Selon Pundel, historien de référence sur la césarienne, François Rousset serait « le père de la césarienne ». Il semble qu'il ne l'ait pas pratiquée lui-même, mais son texte est le premier à décrire l'intervention avec une précision technique suffisante. Rousset s'appuie sur Galien qui indiquait que l'incision des muscles de l'épigastre était sans danger et que, une fois l'enfant sorti, la matrice se rétractait d'elle-même. Il propose d'inciser entre le nombril et le flanc droit. Après avoir tiré l'enfant et le délivre (placenta), il fallait « remettre la matrice doucement dans son lieu sans rien coudre ; sa rétraction vaut mieux que couture ». La suture ne porte que sur « la plaie du ventre extérieur »[33],[34].
L'idée que la césarienne fait partie de « l'arsenal de la chirurgie » se répand. Certes elle est risquée pour la mère et pour l'enfant, mais ne rien faire, c'est laisser mourir les deux, c'est la « césarienne du désespoir »[23]. Cependant, après une courte phase d'engouement suivant la publication de Rousset, les résultats s'avèrent catastrophiques, « césariens et anti-césariens » seront en violentes disputes jusqu'au XIXe siècle. Parmi les premiers partisans, on trouve en Italie Girolamo Mercuriale et aux Pays-Bas Baudoin Ronsse (nl) (1525-1596) et Hendrik Van Roonhuyze (1625-1672)[34].
Ambroise Paré en est d'abord partisan, et son élève Jacques Guillemeau est le premier à la réaliser en France, mais au vu des résultats, Paré change d'avis. Le gendre de Guillemeau, le chirurgien Jacques Marchant, publiera contre Rousset de violentes diatribes pour son opération funeste[33],[34].
Il faudra attendre la fin du XIXe siècle pour que soit suturée la matrice, et que l'erreur de François Rousset soit reconnue.
Âge classique
[modifier | modifier le code]Débat religieux et juridique
[modifier | modifier le code]
Saint Césaire diacre et martyr de Terracina (Italie) est le patron de césarienne[35], parce que le jeune saint a remplacé et christianisé la figure du César païen[36] (selon la tradition, Caius Julius Caesar est né par césarienne). Le saint martyr (Cesareo, en italien) est invoqué pour la bonne exécution de cette intervention chirurgicale.
L'Église approuve la césarienne sur femme morte, afin d'assurer le salut de l'enfant par le baptême[37], mais dans un premier temps, elle s'oppose absolument à l'incision de la femme encore vivante, car si le choix consiste en l'une des deux vies, ce choix ne relève pas des hommes, mais de Dieu[38].
Une option possible est le baptême in utero, qui se fait par ondoiement du fœtus par un clystère ou une canule. Cependant, la validité théologique de ce baptême fait l'objet de controverses durant plusieurs siècles. Les discussions portent sur des interprétations de Tertullien, ou de Thomas d'Aquin notamment lorsqu'il déclare que « l'enfant doit naître à la vie avant de naître à la grâce ». Aussi ceux qui pensent que l'ondoiement in utero n'a pas de valeur préfèrent extraire l'enfant à tout prix, puisque la mère est déjà sauvée (baptisée)[39].
Au cours du XVIIIe siècle, l'Église assouplit sa position, la césarienne sur une femme vivante est tolérée, mais l'enfant à baptiser reste prioritaire[40]. En Italie, l'abbé Cangiamila publie en 1745 un Abrégé de l'embryologie sacrée où ne pas faire une césarienne sur une femme morte en couches est un péché mortel. L'intervention n'est requise que pour le temps d'une survie permettant le baptême. Cangiamila porte très loin sa nécessité, puisqu'il l'exige même pour des produits d'avortements spontanés de quelques semaines[41].
En France, en 1556, un édit d'Henri II punit de mort la femme qui laisse mourir son nouveau-né sans le baptiser, ce texte sera confirmé en 1708 par Louis XIV[34].
En Angleterre, la question du baptême a moins d'importance et l'Église anglicane se montre plus réservée sur les interventions chirurgicales au cours de l'accouchement[40].
Dans la religion catholique, les âmes des enfants morts avant d'avoir reçu le baptême séjournent dans les limbes.
Débat médico-chirurgical
[modifier | modifier le code]|
Projet d'inscription pour un « monument diffamatoire » à Paris des années 1790, par J. F. Sacombe. |
|
À la postérité vengeresse du crime et juge impartiale de la VÉRITÉ, L'ÉCOLE ANTI-CESARIENNE transmet les noms des DUBOIS, des BAUDELOCQUE aîné : le premier comme auteur ; le second, comme complice de l'assassinat de la femme VASSEUR ; des COUTOULY[42], qui ouvrit le flanc de la citoyenne DENOS : enfin, des PELLETAN, qui éventra quatre femmes enceintes au grand hospice d'HUMANITÉ[43] de Paris, quoique le fondateur de cette École eût donné, l'an II, dans ses OBSERVATIONS, à tous les instrumenteurs, crocheteurs, opérateurs-césariens et symphysiens, le défi loyal et solennel de terminer tout accouchement avec la main. Sommes-nous au XVIe, ou au XVIIIe siècle, chez les Français ou chez les Antropophages ? Mânes des BAILLY, des ROUCHER, des LAVOISIER, répondez-nous ![44]. |
Vers la fin du XVIIe siècle, le chirurgien François Mauriceau s'élève contre la pratique trop meurtrière de la césarienne sur une femme vivante. Il préfére sauver la mère, en sacrifiant l'enfant par embryotomie. D'autres illustres accoucheurs déclarent aussi leur opposition, après avoir expérimenté par eux-mêmes que les femmes y laissaient la vie[38].
Si les uns dénoncent la césarienne, ou ne l'acceptent qu'à titre exceptionnel, d'autres, comme le chirurgien Lorenz Heister, la considèrent comme l'une des plus grandes et plus importantes opérations de la chirurgie. Gélis attribue la fascination du XVIIIe siècle pour la césarienne aux publications médicales (comme les Mémoires de l'Académie Royale de Chirurgie) qui la font connaitre à un large public, en suscitant des « vocations chirurgicales »[38].
Les partisans de la césarienne sur une femme vivante étaient en désaccord sur le moment plus propice pour procéder à l'opération, sur le type d'incision (paramédiane, médiane, transversale…). Mais tous ont commis la même erreur en suivant la méthode de Rousset qui ne suturait pas la matrice. Dans la plupart des cas, au bout de deux ou trois jours, survenaient hémorragies, infections, et la femme mourait de septicémie[45].
Des chirurgiens sans expérience tentent l'intervention pour en tirer quelque notoriété. Selon Gélis, « Des femmes furent ainsi véritablement assassinées, alors qu'on aurait pu les accoucher par voie basse »[38]. L'ambition sociale des chirurgiens pousse à mettre en avant leurs instruments et à faire de l'accouchement une opération. Par ailleurs, quelques femmes demandent à être accouchées « par le côté » afin de sauver leur enfant. Ce serait une tentative de s'affirmer dans une société hostile aux femmes et ne valorisant que l'exploit masculin : dans le combat pour la vie et la foi, le corps de la femme césarisée était aussi glorieux que celui du guerrier blessé à mort[46].
En France, selon Gélis, le combat des opposants à la césarienne était donc perdu d'avance, d'autant plus qu'il fut mené à la fin du XVIIIe siècle par Jean François Sacombe dans un style grotesque et délirant[45].
En Angleterre, les accoucheurs qui condamnent l'emploi des instruments sont de plus en plus nombreux. Alors que les Français pensent qu'il faut les employer le plus souvent possible pour sauver la mère et l'enfant, les Anglais comme William Hunter pensent que dans bien des cas, il suffit d'attendre, la survie de la mère passant avant tout. En dernier recours, le fœtus pouvait être sacrifié pour sauver la mère[40].
Les Anglais préfèrent dans les cas difficiles, provoquer un accouchement prématuré artificiel par rupture des membranes. Dans les conditions de l'époque, faire naitre un enfant prématuré ne laisse guère d'espoir de survie, de plus le risque d'infection était toujours là, pouvant entraîner la mort de la mère. Aussi Jean-Louis Baudelocque, défenseur de la césarienne et principale autorité française, attaque violemment ce procédé en 1779, qui ne sera pratiqué en France qu'à partir de 1825[47].
Facteurs sociaux
[modifier | modifier le code]Cette différence entre les deux pays tiendrait à l'origine des accoucheurs et au rôle de l'opinion publique. En France, les accoucheurs sont pour la plupart issus de la chirurgie, alors qu'en Angleterre, ce sont des médecins pour qui l'accouchement est un acte naturel, et par exception chirurgical. Cette opposition médecin/chirurgien se retrouve en France, où les anticésariens sont surtout des médecins[47].
En France, le débat public est faussé à partir des années 1750, par la volonté des chirurgiens-accoucheurs de discréditer les matrones et de vanter leur propre compétence. L'émergence d'une opinion publique est plus tardive qu'en Angleterre, où une opinion publique se fait jour par voie de presse, de pamphlets et de romans[47].
L'opinion anglaise reproche aux accoucheurs leur brutalité injustifiée, on les accuse de mettre en danger l'avenir du pays. Parmi les textes les plus célèbres The Petition of the Unborn Babes (1751), un pamphlet de Frank Nicholls (en), et Tristram Shandy (1759), un roman de Laurence Sterne, qui avec le personnage du « docteur Sloop », met à mal les accoucheurs anglais instrumentalistes. L'Angleterre est alors le seul pays qui permet à des sages-femmes averties, comme Elizabeth Nihell, de s'exprimer pour défendre leur pratique[47],[48].
L'Europe entière est partagée entre les deux écoles française et anglaise. Les Français sont suivis par les Allemands, les Italiens et les Espagnols, les Anglais par les Autrichiens. Selon Gélis : « Un tel schéma demande pourtant à être nuancé. La formation reçue est sans doute déterminante pour le futur accoucheur, mais l'éthique obstétricale est aussi une affaire de personnalité ». De grands accoucheurs ont eu des conceptions différentes de leurs compatriotes. Malgré une évolution convergente, chaque pays gardera, au cours du XIXe siècle, des spécificités[47].
XIXe siècle
[modifier | modifier le code]Mortalité par césarienne
[modifier | modifier le code]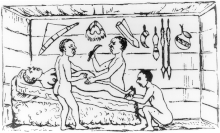
Les statistiques de mortalité maternelle et fœtale de cette époque sont à prendre avec précautions. En 1833, Michaelis note 258 césariennes publiées de 1801 à 1830, mais ne compte que 130 authentiques. Dans la première moitié du XIXe siècle, selon Gélis, une femme sur deux à deux femmes sur trois perdaient la vie lors d'une césarienne, généralement pour cause de péritonite (infection abdominale) ou d'hémorragie[49].
Ces statistiques globales masquent des disparités selon les lieux et les opérateurs. Les succès sont plus fréquents à la campagne qu'à la ville. En cinquante ans aucun succès à Paris, alors que dans des petites localités on constate des résultats positifs. Selon Gélis, le succès dépendait de la rapidité de l'intervention et de l'incompétence de l'opérateur qui suturait mal la paroi abdominale, ce qui permettait ensuite au pus de l'infection utérine de s'évacuer[45],[49].
Les statistiques de Velpeau indiquent que la mortalité infantile au cours de la césarienne était d'un enfant sur trois. D'autres auteurs constatent que la mortalité de l'enfant est moindre lorsque la mère survit, et lorsqu'on intervient tôt depuis le début du travail (mortalité de 28 % dans les premières heures, et 60 % au delà de 72 heures)[49].
Progrès opératoires
[modifier | modifier le code]Pour lutter contre l'hémorragie et l'infection, l'Italien Edoardo Porro (it) croit trouver la solution en 1876[49], en terminant la césarienne par une hystérectomie subtotale (ablation de l'utérus en laissant le col en place). Dans l'esprit des opérateurs, cette technique radicale consiste à éliminer la source utérine de l'infection, c'est la césarienne mutilatrice introduite en France par Stéphane Tarnier, Just Lucas-Championnière et Alphonse Fochier. Elle permet d'abaisser quelque peu la mortalité, à moins de 50 %[50], mais avec des frustrations graves chez les femmes[49]. Il faudra attendre 1880 et les progrès de l'asepsie et de l'anesthésie pour que la tendance s'inverse.
Le problème principal était celui de la plaie utérine qui n'était pas suturée, selon la méthode du XVIe siècle. En 1769, le chirurgien Jean Lebas de Paris est le premier à la remettre en question, en tentant une suture au fil de soie[50]. Il est alors critiqué par André Levret, autorité de l'époque et partisan de l'ancienne méthode. En 1792, Levret est l'une des cibles de Sacombe qui le juge en deux alexandrins : « Mais parmi les vivants, son nom toujours sinistre / Dira que de la mort Levret fut le ministre »[44].
D'autres tentatives de suture utérine ont lieu par la suite, comme celle de Friedrich Osiander en 1820[50], mais aucune ne réussit, probablement à cause d'une incision longitudinale plutôt que transversale.
En 1882, l'Allemand Max Sänger réussit à améliorer et codifier la technique de suture, la rendant applicable par d'autres. Au début du XXe siècle, le taux de mortalité maternelle est abaissé à 10 %[51]. On doit à Paul Bar (1853-1945) et Julien Potocki d'avoir permis l'adoption rapide de la méthode de Max Sänger en France[50],[51]. C'est la césarienne conservatrice ou césarienne haute appelée césarienne corporéale en chirurgie, appelée ainsi en raison du point d'incision sur l'utérus. Cette méthode devient courante, mais reste dangereuse, notamment à cause des risques de rupture utérine au cours du travail, lors de grossesses ultérieures[52].
Césarienne moderne
[modifier | modifier le code]La technique de l'incision transversale basse, sur le segment inférieur de l'utérus, développée depuis 1881 par Ferdinand Adolf Kehrer, est moins risquée[51]. Elle est améliorée par Frank de Cologne en 1907. C'est la césarienne basse ou segmentaire, qui permet d'éviter les risques ultérieurs de rupture utérine. C'est la césarienne moderne, et dans la première moitié du XXe siècle, différentes techniques de césariennes basses sont mises au point afin de réduire le taux d'infection. Finalement, le lourd tribut maternel ne s'améliore qu'avec l'avènement des antibiotiques[52].
La césarienne moderne n'a guère plus d'un siècle. Toutefois, depuis la césarienne de Porro (1876), les différentes méthodes ne se succèdent pas du jour au lendemain. Elles coexistent et ne se remplacent que progressivement. Au XVIIIe siècle, l'accoucheur en renom dans un pays donné dispose d'une autorité quasi-monarchique envers ses collègues, et peut donc imposer ses vues avec droit de veto[47]. Au XIXe siècle, la chirurgie reste dépendante de l'intuition et du talent technique de tel ou tel maître. Les protocoles chirurgicaux internationalement admis sont encore rares[53], et le plus souvent, jusqu'au milieu du XXe siècle, c'est le « tour de main » ou l'habitude d'un maître (professeur d'une grande université) qui s'impose à l'échelle locale ou régionale.
De nos jours, il s'agit d'une technique maîtrisée où la morbidité maternelle (complications maternelles) est réduite au minimum et pour laquelle les indications sont bien codifiées par la profession (Collège national des gynécologues et obstétriciens français), s'il s'agit d'une césarienne programmée. Mais la mortalité maternelle et morbidité maternelle reste toujours plus élevé que l’accouchement par voies naturelles.
Cependant , dans des cas précis, la césarienne corporéale est encore pratiquée comme le placenta praevia antérieur et dans certaine présentation de l'épaule.
Effets d'une naissance par césarienne
[modifier | modifier le code]Individus nés par césarienne
[modifier | modifier le code]Dans un certain nombre de cas, la césarienne peut épargner un traumatisme au bébé, mais ce mode d'accouchement priverait aussi le bébé de la colonisation de son intestin par la flore vaginale de sa mère[54],[55] et aurait un effet épigénétique[56]. Cet effet serait conservé dans les cellules souches du nouveau-né. L'effet d'une naissance naturelle pourrait être recréé grâce à un tampon incubé plusieurs heures dans le vagin maternel et utilisé pour essuyer le visage du bébé après sa naissance, mais cette méthode - qui est encore en test - pourrait présenter des risques[54],[55].
Ceci pourrait expliquer pourquoi les individus nés par césarienne ont un risque statistiquement accru de maladies autoimmunes ou immunologiques[57],[58] (en particulier risque accru d'asthme, de diabète de type 1, d'obésité, de sclérose en plaques[59] et de maladie cœliaque) ; on ignore encore si ce mécanisme épigénétique est temporaire ou perdure (et si oui, combien de temps ou sur combien de générations)[60].
Statistiques
[modifier | modifier le code]De par le monde, près de 30 millions de naissances ont eu lieu par césarienne en 2015, soit une naissance sur 5[61], ce qui correspond à un doublement des chiffres de 2000.
Les taux de césarienne augmentent depuis 20 ans dans la majorité des pays industrialisés où la technique opératoire est maîtrisée. Une étude en 2018 montre que le taux mondial de césarienne a grimpé de près de 10 % en 15 ans, avec 15 pays où le taux de naissance par césarienne dépasse les 40 %[62].
L'Organisation mondiale de la santé (OMS) établit un taux optimal de césariennes entre 5 % et 15 % : « En proportion des naissances dans la population, le taux de césariennes doit être compris entre 5 % et 15 % — car un taux inférieur à 5 %, indiquerait que certaines femmes avec des complications sévères ne recevraient pas le niveau de soins adéquat[63]. » De nombreux pays dépassent ces chiffres[64]. Au-delà de 15 %, le recours à la césarienne est jugé comme abusif et aurait un impact plus négatif que positif, si l’on considère les risques de cette opération[65].
En Europe, les taux se situent entre 15 et 36 % des naissances. La Suède et la Finlande, qui accusent les taux parmi les plus faibles (16,97 % et 15,77 %) affichent aussi des taux de mortalité maternelle et de mortalité périnatale divisés par 2 par rapport à la France et la Belgique, qui recourent plus souvent à la césarienne (France 20,7 % et Belgique 20,8 % en 2013)[66].
En France, le secteur privé a tendance à pratiquer proportionnellement plus de césariennes. La moyenne de 20 % cache une très grande hétérogénéité, avec des établissements affichant aux extrêmes des taux de 3 % et de 53 %. Cette disparité n'est pas due au profil des patientes, puisque les établissements de secteur 3, qui concentrent les accouchements les plus à risque, ont un taux inférieur de 10 points aux établissements de niveau 1. Selon la Fédération hospitalière de France, l'absence totale d'évaluation du recours à la césarienne fait que malgré quelques recommandations professionnelles, « chacun décid[e] en fonction de son expérience ou impression personnelle »[66].
Techniques
[modifier | modifier le code]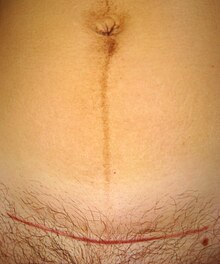
Bien qu'on ait décrit une césarienne « vaginale » avec incision de l'utérus par voie vaginale et naissance par la vulve, seule la technique « abdominale » permet de s'affranchir de l'obstacle constitué par le bassin osseux.
L'anesthésie générale étant considérée à grands risques pour une femme enceinte à cause de l'œdème laryngé et de la diminution de vidange gastrique, on utilise une anesthésie loco-régionale. La rachianesthésie peut être pratiquée en cas d'urgence. Son effet apparait moins d'une minute après l'injection et la technique est plus rapide que la péridurale car il n'y a pas de pose de cathéter. En cas d'anesthésie péridurale déjà en place, on peut injecter des doses plus importante par le cathéter mais il faut attendre plusieurs minutes avant d'avoir une analgésie satisfaisante. Cela qui permet à la mère de rester consciente durant la naissance de son enfant, réduit les risques anesthésiques pour la mère et l'enfant, et favorise la bonne mise en place du lien mère-enfant, tant pour elle que pour son enfant.
Autres techniques
[modifier | modifier le code]Il existe de nombreuses techniques de césarienne. Le Collège national des gynécologues et obstétriciens français a rédigé quelques recommandations dans ce contexte.
Risques et complications
[modifier | modifier le code]Complications maternelles
[modifier | modifier le code]Immédiate
[modifier | modifier le code]La césarienne augmente la morbidité maternelle ainsi que la mortalité, en particulier lors des procédures d'urgence. Selon une étude réalisée par l'Université Queen Mary de Londres, dans les pays à bas et moyens revenus, sur la période 1990-2017, le risque de décès maternel après césarienne est de 7 à 10 pour 1000 procédures, ce qui représenterait sur environ 3 millions de césariennes incluses dans l'étude[67], près de 30 000 décès en 27 ans et non 300 000 par an[68].
Les pertes de sang sont significativement plus importantes lors d'une césarienne que pour les accouchements par voie basse. Une lésion des organes voisins (vessie) est possible.
Une antibioprophylaxie est systématiquement pratiquée immédiatement après l'extraction fœtale[69].
Secondaire
[modifier | modifier le code]Au moment de la suture et de la remise en place des organes dans l'abdomen, les intestins peuvent former une bride et se retrouver collés à la paroi. Des troubles digestifs peuvent alors apparaître tels que des nausées et vomissements, allant jusqu'à la nécessité d'une nouvelle opération pour résoudre l'occlusion intestinale.
Les césariennes augmentent à long terme le risque de grossesse extra-utérine, placenta accreta[70] et rupture utérine.
Un accouchement par césarienne augmente le risque que les accouchements ultérieurs soient aussi effectués par cette voie[66].
Complications fœtales
[modifier | modifier le code]Blessures
[modifier | modifier le code]L'incision de la joue, ou la coupure d'oreille sont des événements possibles lors de l'incision de l'utérus. Dans les cas d'extraction difficile de l'enfant, une fracture du membre supérieur (humérus) ou inférieur (fémur) est possible.
Problèmes de microbiote
[modifier | modifier le code]
En ne passant pas par la voie vaginale et vulvaire, le nouveau né est privé d'un ensemencement précoce par le microbiote vaginal, cutané et intestinal maternel, ce qui peut nuire au bon développement de son système immunitaire
In utero, tout bébé est noramlement indemne de microbiote (interne et externe). Dans l'environnement nécessairement aseptisé de la césarienne, le bébé est privé de microbes maternels clés. Lors de l'accouchement naturel, les microbes d'une mère en bonne santé colonisent utilement la peau du bébé né par la voie basse (vaginale), pour constituer son microbiote cutané. Les microbes maternels contaminent ainsi également, et utilement, le tube digestif du bébé, pour y constituer son microbiote intestinal.
Ces microbes stimulent rapidement le système immunitaire du bébé. Les bébés nés par césarienne ont plus de risques d'être asthmatique, de subir des problèmes inflammatoires du système digestif et de présenter un système immunitaire dysfonctionnel[71]. Ils se montrent plus vulnérables aux agents pathogènes dans les hôpitaux que les bébés nés par voie basse[72]. Les microbes maternels pourraient même stimuler son développement cérébral[73] ; les bébés césariens n'étant pas passés par le canal vaginal maternel, et n'ayant pas été en contact avec la zone anogénitale maternelle, leurs microbiotes cutanés et internes ne bénéficient pas d'une ensemencement rapide par les microbes vaginaux et intestinaux maternels[74]. D'autres sources d'ensemencement sont l'allaitement et le lait maternel (Selon Shama et al. en 2024, le microbiote du lait maternel est associé à un consortium microbien intestinaul plus riche chez les nourrissons de très faible poids à la naissance allaité)[75], la salive et les mucus nasopharyngiens maternels, le contact avec la peau maternelle[76]
Le bébé bénéficie aussi du microbiote du père[77], mais des essais semblent confirmer que la santé des bébés issus de césarienne pourraient bénéficier d'un ensemencement précoce par les "bons" microbes de leur mère[78], microbe-clé dont ils sont privés faute d'avoir été en contact étroit avec le vagin et la vulve maternels[79]. Selon une brève publié en octobre 2024 dans le journal Nature, un essai contrôle randomisé, finlandais, récent laisse penser que l’administration (sous contrôle médical) d'une transplantation fécale (« Poo milkshake ») aux nouveau-nés issus de césarienne est « prometteuse »[80].
Césariennes « pour convenance personnelle »
[modifier | modifier le code]Le choix d'une intervention médicale par convenance personnelle, repose non sur des raisons médicales précises, mais sur des raisons relevant uniquement du choix personnel de mode de vie (life-style choice dans les pays anglo-saxons)[81]. Cette convenance personnelle peut conduire la patiente (ou le couple) à demander, voire à exiger, une césarienne.
Le choix peut aussi venir du médecin ou de l'équipe médicale, soit par habitude, soit pour des raisons d'organisation, soit pour des considérations financières, soit encore pour se prémunir du risque de poursuites en cas d'accouchement présentant au moins un risque[66].
Il existe une différence entre les pays anglo-saxons et les pays latins. Dans les pays anglo-saxons, l'élément essentiel est le respect de l'autonomie, de la liberté de choix et de décision du patient, y compris sur son propre corps (par exemple refuser ou demander une césarienne, contre avis médical), la personne en assumant seule les risques et les conséquences (rôle dominant des Juges).
En France, la liberté de ce type de décision doit être encadrée par un consensus national (légal et judiciaire) impliquant l'individu et la collectivité (rôle dominant de l'État). Se pose alors le problème de l'extension de l'autonomie-convenance jusqu'à l'exigence : « qui doit décider de la limite à établir entre la convenance convenable et l'exigence inconvenante ? »[81].
Aux États-Unis
[modifier | modifier le code]En 2006, le National Institute of Health adopte l'expression Cesarean Delivery on maternal request pour désigner les césariennes pour convenance personnelle, mais elles sont mal indiquées dans les statistiques. Selon des estimations administratives, elles seraient de l'ordre de moins de 2 % des naissances aux États-Unis. Les principales raisons pour demander une césarienne sont la peur de l'accouchement (douleurs au cours du travail, lésions traumatiques... notamment par expérience personnelle ou celle de proches), le désir d'une naissance programmée exactement dans le temps, le choix pour l'enfant des risques d'une césarienne plutôt que ceux d'un accouchement[82].
Le choix de la patiente doit être respecté, mais après information et discussion des alternatives possibles (par exemple, pour la crainte de la douleur : informations sur l'anesthésie péridurale ou autres options anti-douleurs). Toutefois, l'obstétricien n'est pas obligé d'accéder à la requête, mais il doit indiquer à la patiente un autre praticien[82].
Ce pragmatisme anglo-saxon est fondé sur l'autonomie individuelle, mais aussi sur une iniquité (inégalité d'accès aux soins, augmentation des primes d'assurances, disparition des mutuelles…). Cette situation a entraîné aux États-Unis, une chute du nombre des obstétriciens trop exposés au risque judiciaire[81] (gynécologues ne pratiquant plus d'accouchements).
En France
[modifier | modifier le code]L'évolution actuelle de la relation médecin-patient s'engage vers un processus d'échanges où la patiente devient un acteur essentiel du choix, une fois qu'elle aurait été dûment et entièrement informée par l'obstétricien.
Cette constatation ne doit pas conduire à respecter sans discussion certains choix irrationnels (sans preuve de bénéfice). La demande de césarienne n'est en effet souvent que l'expression implicite d'une peur de l'accouchement. L'acceptation d'une césarienne de convenance personnelle devrait avoir été précédée, outre le devoir d'information, d'un effort de compréhension de la demande, puis d'orientation du choix, voire de persuasion. Cependant il faudrait éviter les attitudes dogmatiques, et laisser cette possibilité ouverte en cas de risques de troubles psychiques[83].
Le système « latin » reste marqué par une meilleure solidarité collective, mais avec des idées plus dogmatiques révélées « par l'usage immodéré de ce terme de convenance dont aucune traduction anglaise ne rend compte de l'immense mépris qu'il comporte pour les décisions personnelles »[81].

Associations d'usagères
[modifier | modifier le code]Des associations d'usagères existent, notamment Césarine en France et en Belgique[84].
Bibliographie
[modifier | modifier le code]- J. Paul Pundel, Histoire de l'opération césarienne, Bruxelles, Presses académiques européennes, .
- André Pecker, « La Gynécologie et l'Obstétrique de l'Antiquité au début du XVIIIe siècle », dans Jean-Charles Sournia, Histoire de la médecine, de la pharmacie..., t. 3, Albin Michel/Laffont/Tchou, .
- Jean Hartemann, « Histoire de l'obstétrique du XVIIIe siècle à l'époque contemporaine », dans Jean-Charles Sournia, Histoire de la médecine, de la pharmacie..., t. 4, Albin Michel/Laffont/Tchou, .
- Jacques Gélis, La sage-femme ou le médecin, une nouvelle conception de la vie, Paris, Fayard, , 560 p. (ISBN 2-213-01918-5), partie II, chap. III (« Les grands débats de l'obstétrique européenne »), p. 361-383.
- (en) Renate Blumenfeld-Kosinski, Not of Woman Born : Representations of Caesarean Birth in Medieval and Renaissance Culture, Ithaca, Cornell University Press, (lire en ligne).
- (en) Samuel Lurie, « The changing motives of cesarean section: from the ancient world to the twenty-first century », Archives of Gynecology and Obstetrics, no 271, (DOI 10.1007/s00404-005-0724-4).
Notes et références
[modifier | modifier le code]Notes
[modifier | modifier le code]- Le diagnostic médical de la mort ne se précise qu'à partir du XVIIIe siècle. Voir Claudio Milanesi, Mort apparente, mort imparfaite, Médecine et mentalités au XVIIIe siècle, Paris, Payot, , 268 p. (ISBN 2-228-88293-3). Avant cette période, une personne inconsciente en arrêt respiratoire («dernier souffle», «rendre l'âme»…) est « morte », voir aussi Enterrement vivant, Expérience de mort imminente, Mort cérébrale sur les difficultés à définir le moment même de la mort.
- Ces prescriptions sont tempérées par le Concile de Trèves en 1310, selon lequel « si on peut présumer que l’enfant est mort dans le sein de la mère, il n’y a pas lieu de faire l’opération et on ensevelira la mère et l’enfant dans le cimetière »[20],[21].
Références
[modifier | modifier le code]- Peinture par John Quincy Adams.
- Pline, Histoires Naturelles, VII.
- Alain Rey, Dictionnaire culturel en langue française, vol. 1, Paris, Le Robert, (ISBN 978-2-84902-176-7), p. 1366.
- (en) Pieter W J van Dongen, « Caesarean section – etymology and early history », SAJOG, vol. 15, no 2, , p. 62-66 (lire en ligne, consulté le ).
- (en) Christopher Wanjek, Bad Medicine. Misconceptions and Misuses Revealed, from Distance Healing to Vitamin O, Wiley, , p. 5
- (en) Leo Oppenheim, « A Caesarian Section in the Second Millennium B.C. », Journal of the History of Medicine, vol. 15, no 3, (JSTOR 24620797).
- Pecker 1978, p. 253-254.
- Jean-Loïc Le Quellec et Bernard Sergent, Dictionnaire critique de mythologie, Paris, CNRS, , 1553 p. (ISBN 978-2-271-11512-6), p. 911-912.article Naissance miraculeuse.
- Jacob von Siebold et François Herrgott (traduction), Essai d'une histoire de l'obstétricie, Paris, Steinheil (lire en ligne), p. 116.
- Rapporté par Marcellus Empiricus, lib. 28 dig., D., 11, 8, 2, LEGES REGIAE, ROGATAE, DATAE, NUMA, citation 12
- Lurie 2005, p. 282.
- « Dates clés de l'histoire de la césarienne », sur Futura.
- (en) Steven Bednarski et Andrée Courtemanche, « Sadly and with a Bitter Heart”: What the Caesarean Section Meant in the Middle Ages », Florilegium, vol. 28, (lire en ligne).
- Blumenfeld-Kosinski 1990, p. 66.
- (en) S. Lurie et Y. Mamet, « "Yotzeh dofen": Cesarean section in the days of the Mishna and the Talmud », Israel Journal of Obstetrics and Gynecology, vol. 12, no 3, .
- Isidore Simon, « La médecine hébraïque au Moyen-Âge », dans Jean-Charles Sournia (dir.), Histoire de la médecine, de la pharmacie…, Albin Michel/Laffont/Tchou, 1978, tome III, p. 41-42.
- (en) Monica H. Green, Making Women's Medicine Masculine, The Rise of Male Authority in Pre-Modern Gynaecology, Oxford, Oxford University Press, , 409 p. (ISBN 978-0-19-921149-4, lire en ligne), p. 102-105.
- (en) Beth S. Gersh-Nesic, « Birth/Childbirth », dans Helene E. Roberts, Encyclopedia of Comparative Iconography: Themes Depicted in Works of Art, Routledge, (lire en ligne), p. 394.
- (en) Randi Hutter Epstein, Get Me Out : A History of Childbirth from the Garden of Eden to the Sperm Bank, W. W. Norton & Company, (lire en ligne), p. 156.
- Y. Aubard, Y. Le Meur, M. H. Grandjean et J. H.Baudet, « Histoire de l'opération césarienne », Revue française de gynécologie et d'obstétrique, vol. 90, no 1,
- Blumenfeld-Kosinski 1990, p. 26.
- Lurie 2005, p. 283.
- Jacques Gélis 1988, p. 362-365.
- Guy de Chauliac et Édouard Nicaise (éditeur scientifique), La grande chirurgie de Guy de Chauliac,… composée en l'an 1363 / revue et collationnée sur les manuscrits et imprimés latins et français... avec des notes, une introduction sur le moyen âge, sur la vie et les œuvres de Guy de Chauliac, un glossaire et une table alphabétique, Paris, (lire en ligne), p. 549.
- Blumenfeld-Kosinski 1990, p. 86, 90.
- Blumenfeld-Kosinski 1990, p. 67.
- Blumenfeld-Kosinski 1990, p. 73-84.
- François Rousset et Gaspard Bauhin, Hysterotomotokia Francisci Rousseti, (lire en ligne), p. 177.
- Kurt Polycarp et Joachin Sprengel, Histoire de la Médecine, depuis son origine jusqu'au dix-neuvième siècle, t. 7, Deterville et Th. Desoer, (lire en ligne), p. 295.
- (en) Jane Sewell, « Cesarean Section: A Brief History », sur U. S. National Library of Medicine, .
- Bertrand Deckers, Les Folies amoureuses qui ont fait l'histoire, Paris, L'Express Roularta, , 200 p. (ISBN 978-2-84343-906-3)
- J. Paul Pundel 1969, p. 111.
- Francis Pottiee-Sperry, « "L'hysterotomotokie ou enfantement caesarien" de François Rousset (Paris, 1581). Le livre d'un imposteur ou celui d'un précurseur ? », Histoire des Sciences médicales, vol. 30, no 2, , p. 259-268 (lire en ligne).
- Pecker 1978, p. 255-256.
- Pasero Roberta, Cesareo di Terracina, un santo poco conosciuto: è il protettore del parto cesareo, in "DiPiù", anno XIV, n° 48, 3 dicembre 2018
- Ex ossibus S. Caesarii: Ricomposizione delle reliquie di San Cesario diacono e martire di Terracina, testi ed illustrazioni di Giovanni Guida, [s.l.: s.n.], 2017.
- Jacques Gélis 1988, p. 361.
- Jacques Gélis 1988, p. 365-367.
- Pecker 1978, p. 261.
- Jacques Gélis 1988, p. 379.
- Pierre Darmon, Le mythe de la procréation à l'âge baroque, Paris, Seuil, coll. « Points Histoire » (no H48), , 283 p. (ISBN 2-02-005778-6), p. 213-215..
- « Pierre Victor Coutouly (1738-1834) »
- nom révolutionnaire de l'Hôtel-Dieu.
- Martial Dumont et Pierre Morel, Histoire de l'Obstétrique et de la Gynécologie, Lyon, Simep, , 87 p., p. 59.
- Jacques Gélis 1988, p. 368-369.
- Jacques Gélis 1988, p. 372.
- Jacques Gélis 1988, p. 380-383.
- Sophie Vasset, « La querelle des accoucheurs et des sages-femmes en Grande-Bretagne : l'exemple d'Elizabeth Nihell », sur Cairn info, Littératures classiques,
- Jacques Gélis 1988, p. 370-371.
- Hartemann 1978, p. 190.
- Historique.
- Hartemann 1978, p. 193.
- Mirko D. Grmek (dir.) et Ulrich Trölher (trad. de l'italien), Histoire de la pensée médicale en Occident, vol. 3 : Du romantisme à la science moderne, Paris, Seuil, , 422 p. (ISBN 2-02-022141-1), « L'essor de la chirurgie », p. 249.
- The Healthy Truth About Traditional Childbirth ; When a baby is born surgically via C-section, it may miss out on the health benefits of passing through the birth canal vidéo (2:15, en anglais) produite par le smithsonian
- SPIEGEL ONLINE, Hamburg Germany, « Gesundes Immunsystem: Bakteriencocktail für Kaiserschnitt-Kinder », sur SPIEGEL ONLINE (consulté le )
- Almgren, M., Schlinzig, T., Gomez-Cabrero, D., Gunnar, A., Sundin, M., Johansson, S., ... & Ekström, T. J. (2014) « Cesarean delivery and hematopoietic stem cell epigenetics in the newborn infant: implications for future health? », American Journal of Obstetrics and Gynecology
- Cho, C. E., & Norman, M. (2013). « Cesarean section and development of the immune system in the offspring », American journal of obstetrics and gynecology, 208(4), 249-254 (résumé).
- Romero, R., & Korzeniewski, S. J. (2013) « Are infants born by elective cesarean delivery without labor at risk for developing immune disorders later in life », Am J Obstet Gynecol, 208(4), 243-246.
- Maghzi, A. H., Etemadifar, M., Heshmat-Ghahdarijani, K., Nonahal, S., Minagar, A., & Moradi, V. (2012). « Cesarean delivery may increase the risk of multiple sclerosis », Multiple Sclerosis Journal, 18(4), 468-471 (abstract).
- « Cesarean section may cause epigenetic changes », MedicalXpress / Obstetrics & gynaecology, 3 juillet 2014.
- Boerma T, Ronsmans C, Melesse DY et al. Global epidemiology of use of and disparities in caesarean sections, Lancet, 2018;392:1341-1348
- (en) Prof Ties Boerma, Carine Ronsmans, Dessalegn Y Melesse, Aluisio J D Barros,Fernando C Barros, Liang Juan, et al., « Global epidemiology of use of and disparities in caesarean sections », The Lancet, vol. 392, no 10155, , p. 1341-1348 (DOI 10.1016/S0140-6736(18)31928-7).
- Guidelines for Monitoring the Availability and Use of Obstetric Services , en anglais, p. 42-43
- Évolution des taux de césarienne en France et en Europe
- La césarienne : une opération trop banalisée ?
- « Évolution des taux de césarienne », sur cesarine.org, .
- Soha Sobhy, David Arroyo-Manzano, Nilaani Murugesu et Gayathri Karthikeyan, « Maternal and perinatal mortality and complications associated with caesarean section in low-income and middle-income countries: a systematic review and meta-analysis », Lancet (London, England), vol. 393, no 10184, 05 11, 2019, p. 1973–1982 (ISSN 1474-547X, PMID 30929893, DOI 10.1016/S0140-6736(18)32386-9, lire en ligne, consulté le ).
- « Dans le monde, la césarienne tue 300 000 femmes par an », sur aufeminin, (consulté le ).
- Smaill FM, Grivell RM, Antibiotic prophylaxis versus no prophylaxis for preventing infection after cesarean section, Cochrane Database Syst Rev, 2014;10 (CD007482.)
- (en) Sir Sabaratnam Arulkumaran, Best Practice in Labour and Delivery 2nd edition, Cambridge, Cambridge University Press, , 413 p. (ISBN 978-1-107-47234-1, lire en ligne), Chapitre 2.
- Kim Kristensen et Lonny Henriksen, « Cesarean section and disease associated with immune function », Journal of Allergy and Clinical Immunology, vol. 137, no 2, , p. 587–590 (ISSN 0091-6749, DOI 10.1016/j.jaci.2015.07.040, lire en ligne, consulté le )
- Yan Shao, Samuel C. Forster, Evdokia Tsaliki et Kevin Vervier, « Stunted microbiota and opportunistic pathogen colonization in caesarean-section birth », Nature, vol. 574, no 7776, , p. 117–121 (ISSN 0028-0836 et 1476-4687, DOI 10.1038/s41586-019-1560-1, lire en ligne, consulté le )
- (en) Ewen Callaway, « Mum’s microbes might boost brain development of c-section babies », Nature, vol. 618, no 7966, , p. 659–660 (DOI 10.1038/d41586-023-01972-4, lire en ligne, consulté le )
- Katri Korpela, Otto Helve, Kaija-Leena Kolho et Terhi Saisto, « Maternal Fecal Microbiota Transplantation in Cesarean-Born Infants Rapidly Restores Normal Gut Microbial Development: A Proof-of-Concept Study », Cell, vol. 183, no 2, , p. 324–334.e5 (ISSN 0092-8674, DOI 10.1016/j.cell.2020.08.047, lire en ligne, consulté le )
- (en) Sara Shama, Michelle R. Asbury, Alex Kiss et Nicole Bando, « Mother’s milk microbiota is associated with the developing gut microbial consortia in very-low-birth-weight infants », Cell Reports Medicine, vol. 5, no 9, , p. 101729 (DOI 10.1016/j.xcrm.2024.101729, lire en ligne, consulté le )
- (en) Debby Bogaert, Gina J. van Beveren, Emma M. de Koff et Paula Lusarreta Parga, « Mother-to-infant microbiota transmission and infant microbiota development across multiple body sites », Cell Host & Microbe, vol. 31, no 3, , p. 447–460.e6 (DOI 10.1016/j.chom.2023.01.018, lire en ligne, consulté le )
- (en) Léonard Dubois, Mireia Valles-Colomer, Alise Ponsero et Otto Helve, « Paternal and induced gut microbiota seeding complement mother-to-infant transmission », Cell Host & Microbe, vol. 32, no 6, , p. 1011–1024.e4 (DOI 10.1016/j.chom.2024.05.004, lire en ligne, consulté le )
- (en) Sara Reardon, « Do C-section babies need mum’s microbes? Trials tackle controversial idea », Nature, vol. 572, no 7770, , p. 423–424 (DOI 10.1038/d41586-019-02348-3, lire en ligne, consulté le )
- (en) Ewen Callaway, « C-section babies are missing key microbes », Nature, (DOI 10.1038/d41586-019-02807-x, lire en ligne, consulté le )
- Albane Clavere, « Le microbiote stimule l’immunité des bébés », Cerveau & Psycho, vol. N° 166, no 6, , p. 8–8 (ISSN 1639-6936, DOI 10.3917/cerpsy.166.0008, lire en ligne, consulté le )
- Dominique Lecourt (dir.) et Claude Sureau (article « Convenance »), Dictionnaire de la pensée médicale, Paris, Quadrige / PUF, , 1270 p. (ISBN 2-13-053960-2), p. 294-297.
- (en) Jeffrey Ecker, « Elective cesarean Delivery on Maternal request », Journal of the American Medical Association, vol. 309, no 18, , p. 1930-1936.
- Elise Thellier, « Césarienne : uniformiser les pratiques », La Revue du praticien, vol. 66, , p. 648-652.
- Association Césarine : Seule association d'usagères de soutien, information et écoute autour de la naissance par césarienne. L'association est présente au sein des réseaux de périnatalité (HAS, CNGOF). Leur livre Césarienne et AVAC est paru en 2017.
Voir aussi
[modifier | modifier le code]Articles connexes
[modifier | modifier le code]Liens externes
[modifier | modifier le code]- J. Delotte, « Une brève histoire de la césarienne », sur edimark.fr, La Lettre du gynécologue, (consulté le )
