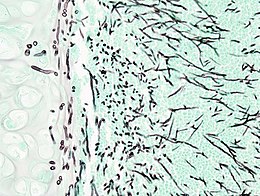
Aspergillose
| Médicament | Miconazole, itraconazole, natamycine, 5-fluorocytosine, caspofungine, amphotéricine B, voriconazole, micafungine, Isavuconazole et posaconazole |
|---|---|
| Spécialité | Infectiologie |
| CIM-10 | B44 |
|---|---|
| CIM-9 | 117.3 |
| DiseasesDB | 001326 |
| MedlinePlus | 001326 |
| eMedicine | 296052 |
| MeSH | D001228 |
| Patient UK | Aspergillosis |
Une aspergillose est une infection fongique, causée par certaines formes de champignons pathogènes du genre Aspergillus. Le germe le plus fréquent est Aspergillus fumigatus. Il existe toute une gamme d'infections causée par le champignon, les plus répandues étant l'aspergillose bronchopulmonaire allergique, l'aspergillome et l'aspergillose invasive. L'aspergillose se développe principalement chez les personnes immunodéprimées. Les formes invasives sont une cause fréquente de mortalité chez les patients neutropéniques immunodéprimés. C'est l'une des principales infections fongiques humaines dans le monde.
Causes
[modifier | modifier le code]Les espèces du genre Aspergillus sont des champignons saprophytes, très répandus dans la nature et inhalés quotidiennement par la plupart des humains[1]. Ils sont ainsi présents dans les cavités naturelles accessibles aux poussières (arbre bronchopulmonaire en premier, conduits auditifs externes parfois), sans exprimer de pouvoir néfaste.
Les champignons Aspergillus peuvent acquérir un pouvoir pathogène pour déterminer des affections (aspergilloses) assez rares mais bien individualisées. C'est notamment le cas lorsqu'elles se développent chez une personne immunodéprimée.
On connaît comme agents responsables d'aspergilloses : Aspergillus fumigatus, Aspergillus flavus, Aspergillus nidulans, Aspergillus versicolor, Aspergillus niger et Aspergillus terreus.
Terrain
[modifier | modifier le code]Chez l'humain
[modifier | modifier le code]Les aspergilloses concernent principalement les personnes immunodéprimées, et sont alors une infection opportuniste. Les causes de l'immunodépression sont variables : infection par le VIH, aplasie liée à une chimiothérapie ou une leucémie aiguë, traitement immunosuppresseur à la suite d'une greffe d'organe, voire déficits immunitaires congénitaux. La neutropénie est le principal facteur de risque d'infection grave, dite invasive.
Chez les autres animaux
[modifier | modifier le code]Les animaux sont eux aussi susceptibles de développer des aspergilloses, en particulier les bovins, les chevaux, les chats et les chiens. Chez le cheval, elle se loge préférentiellement dans les poches gutturales, organe spécifique à cette espèce. Elle peut être à l'origine d'hémorragies fatales et de troubles nerveux (dysphagie) en raison de la proximité de structures vasculaires et nerveuses importantes. Le diagnostic se réalise habituellement à l'aide d'un examen endoscopique. Les chiens au museau long peuvent ainsi présenter des sinusites aspergillaires[2]. Certains oiseaux, notamment les perroquets, peuvent développer des formes diffuses[3].
Différents types d'infections
[modifier | modifier le code]Formes invasives
[modifier | modifier le code]Il existe deux types d'aspergilloses : l'invasive et la non invasive. La plus grave est la forme invasive. Dans ce cas, le champignon peut envahir le parenchyme pulmonaire. Il diffuse alors dans les organes et entraîne un risque de lésion artérielle. S'ensuit alors un risque d'ischémie, de nécrose et enfin de destruction du parenchyme pulmonaire.
L'étude menée en 2000 par l'Agence nationale d'accréditation et d'évaluation en santé (ANAES) et la Société française d'hygiène hospitalière (SFHH) reconnaît deux principaux facteurs de risque de survenue d'une aspergillose invasive en contexte hospitalier : l'état d'immunodéficience de l'hôte d'une part, l'existence de facteurs exogènes liées à l'environnement d'autre part. Parmi ces derniers, la réalisation de travaux sur le site d'hospitalisation constitue une augmentation importante des risques. Les travaux de gros œuvre — terrassement, construction, démolition — mais également les petits travaux d'entretien multiplient par un facteur 1 000 les concentrations aériennes de spores d'Aspergillus fumigatus, flavus et niger, de manière brève et brutale[4].
Formes non invasives
[modifier | modifier le code]Les aspergilloses non invasives correspondent à la prolifération localisée du champignon, sans infection diffuse. Les plus courantes sont l'aspergillome et la sinusite aspergillaire. Cette dernière est toutefois susceptible d'évoluer en forme invasive.
Présentation clinique
[modifier | modifier le code]Le spectre clinique des aspergilloses est très large, aussi bien en gravité qu'en site atteint[5].
Les signes cliniques dépendent du type d'infection et de sa localisation. Le poumon est cependant le site principal des infections à Aspergillus.
Aspergillose pulmonaire
[modifier | modifier le code]On distingue trois grands types d'aspergilloses pulmonaires, de gravité variable[6] : l'aspergillose pulmonaire invasive, l'aspergillome et l'aspergillose bronchopulmonaire allergique.
L'aspergillose pulmonaire invasive est une infection diffuse par Aspergillus, à partir du poumon, et qui concerne principalement les patients immunodéprimés neutropéniques. Il s'agit d'une infection grave, qui est la deuxième cause de mortalité hospitalière par champignon. Les signes respiratoires sont au premier plan, avec un syndrome de détresse respiratoire aiguë, mais le caractère diffus de l'infection se manifeste souvent par une septicémie à Aspergillus. Le champignon, relargué dans la circulation sanguine, est alors libre d'atteindre d'autres organes.
Au contraire, un aspergillome est une infection strictement locale causée par la colonisation d'une cavité par un champignon du genre Aspergillus, le plus souvent Aspergillus fumigatus. Il s'agit d'une complication fréquente des cavernes tuberculeuses, qui sont elles-mêmes la première séquelle de la tuberculose pulmonaire. On estime que, chaque année, plus de 370 000 personnes dans le monde développent ainsi un aspergillome. Divers niveaux de gravité sont reconnus, allant du nodule asymptomatique à la destruction du poumon. Le principal signe clinique est des crachats sanglants.
Enfin, l'aspergillose bronchopulmonaire allergique est une maladie allergique du poumon faisant suite à une colonisation ou une infection par Aspergillus. En raison de la réaction allergique caractérisant la maladie, des symptômes semblables à ceux de l'asthme se mettent en place, accompagnés d'une bronchite.
Autres localisations
[modifier | modifier le code]L'aspergillose peut aussi toucher la peau. L'aspergillose cutanée se développe par inoculation directe ou par métastase septique, dans le cadre d'une aspergillose invasive disséminée au point de départ le plus souvent respiratoire. Elle prend l'aspect de nodules fermes, de plaques érythémateuses ou de maculopapules[7]. De même, une sinusite aspergillaire peut se développer soit par inhalation des spores, soit par contamination hématogène.
L'aspergillose peut être aussi cérébrale, chez les immunodéprimés ou après contamination locale (rachianesthésie par exemple), se manifestant par une méningite ou une encéphalite[8]. La mortalité dépasse alors un quart des patients[9].
Diagnostic mycologique
[modifier | modifier le code]Identification du germe
[modifier | modifier le code]L'identification de la souche d'Aspergillus en cause peut être réalisée de diverses manières[10]. La recherche du germe sur des prélèvements de crachats est souvent peu informative, en raison de la grande abondance des spores dans l'air qui contaminent le prélèvement[11]. En revanche, son identification sur un prélèvement réalisé en fibroscopie bronchique est beaucoup plus spécifique ; l'examen direct recherche des filaments mycéliens et la culture recherche la souche elle-même. La détection moléculaire par PCR est plus sensible que la culture simple. Le taux de galactomannane et de 1,3-β-D-glucane peut être élevé dans le sang, et également dans le liquide cérébrospinal en cas d'atteinte cérébrale[12],[13]. Le western blot peut être utilisé[14]
Au plan immunologique, l'antigène d'A. fumigatus peut être recherché dans les crachats, de même que le galactomannane, un sucre complexe produit par le champignon[15]. Leur présence dans le sang, recherchée par une sérologie, est essentielle au diagnostic[10],[11],[16]. Elle permet de différencier une infection récente d'une infection ancienne, mais aussi de différencier une simple colonisation bronchique d'une véritable infection[10],[17]. En cas de doute diagnostic, sa négativité permet d'exclure un aspergillome.
Résistance aux antifongiques
[modifier | modifier le code]Une fois la souche identifiée en culture, il est recommandé de tester sa sensibilité aux différents traitements antifongiques[18]. Il peut exister plusieurs souches différentes chez un même patient, avec des sensibilités différentes aux antifongiques[19].
L'émergence de résistances des Aspergillus aux antifongiques est un phénomène amorcé à la fin des années 1990[20] ; le premier cas publié dans la littérature médicale date de 1997[21]. Aux Pays-Bas, le taux de résistance est passé de 2,5 % en 2000 à 4,9 % en 2002 et 6,6 % en 2004 pour atteindre 10 % en 2009[22]. La répartition géographique des résistances est hétérogène et concerne surtout l'Europe de l'Ouest et la Scandinavie[20]. Les résistances concernent principalement les triazoles[23], qui sont la classe d'antifongiques recommandée en première intention.
Initialement, les résistances n'existaient pas d'emblée et apparaissaient au cours du traitement[23]. Toutefois, depuis 2008, des cas de résistance chez des patients n'ayant jamais reçus d'antifongiques ont été décrits[24], traduisant une diffusion des résistances dans le réservoir sauvage d'Aspergillus fumigatus[25].
La résistance est liée principalement à une mutation dans la protéine ciblée par les triazoles, qui sont les antifongiques les plus prescrits dans les infections aspergillaires. Cette protéine-cible est une enzyme, appelée la lanostérol 14α-déméthylase, et codée par le gène cyp51A[23]. Les souches résistantes le sont donc généralement à plusieurs triazoles à la fois[23]. Depuis 2010, d'autres mécanismes de résistance sont également apparus[25].
L'apparition des résistances est préoccupante à plusieurs titres[23]. Peu d'antifongiques sont disponibles, et les résistances limitent les options thérapeutiques. Enfin, les résistances concernent les triazoles, qui sont les seules molécules disponibles par voie orale. Cependant, le risque de diffusion mondiale des résistances est faible[26].
Traitement
[modifier | modifier le code]La prise en charge a fait l'objet de la publication de recommandations par l'« Infectious Diseases Society of America » publiées en 2008[27].
Le traitement peut comporter[28] :
- le voriconazole en intraveineuse puis relais oral dès que possible,
- les dérivés lipidiques d'amphotéricine B liposomale IV en seconde intention,
- le caspofungine et le posaconazole en seconde intention.
Recherche
[modifier | modifier le code]Elle vise à mieux comprendre pour mieux les combattre les processus d'infection mortelle. Les progrès de la microscopie et des biotechnologies devraient permettre de nouvelles approches thérapeutiques et des médicaments plus efficaces. Les chercheurs font maintenant appel à la génomique, aux analyses transcriptomiques, protéomiques et metabolomiques. Certains instituts de recherche (exemple : l’Institut Hans-Knöll de Iéna en Allemagne) se sont spécialisés dans l'étude de ces champignons pathogènes et cherchent des médicaments plus efficace ou des techniques de renforcement de l'immunité humaine (ou animale dans le domaine vétérinaire).
Notes et références
[modifier | modifier le code]Références
[modifier | modifier le code]- Segal BH, Aspergillosis, N Eng J Med, 2009;360:1870-1884
- Audrey Gautherot, « Diagnostic et traitement de l’aspergillose naso-sinusale canine », sur Le Point Vétérinaire, (consulté le ).
- Didier Boussarie, « Aspergillose », (consulté le ).
- [PDF] ANAES, SFHH, « Conférence de consensus. Prévention du risque aspergillaire chez les patients immunodéprimés (Hématologie, Transplantation). Texte de recommandations », Institut Pasteur de Paris, (consulté le ), p. 27
- (en) Jose Cadena, George R. Thompson et Thomas F. Patterson, « Invasive Aspergillosis: Current Strategies for Diagnosis and Management », Infectious Disease Clinics of North America, Elsevier BV, vol. 30, no 1, , p. 125-142 (ISSN 0891-5520, DOI 10.1016/j.idc.2015.10.015, lire en ligne).
- Kosmidis et coll 2014.
- M.-H. André et O. Lortholary, « Aspergillose cutanée », sur www.therapeutique-dermatologique.org, (consulté le )
- Antinori S, Corbellino M, Meroni L et al. Aspergillus meningitis: a rare clinical manifestation of central nervous system aspergillosis: case report and review of 92 cases, J Infect, 2013;66:218-238
- Kourkoumpetis TK, Desalermos A, Muhammed M, Mylonakis E, Central nervous system aspergillosis: a series of 14 cases from a general hospital and review of 123 cases from the literature, Medicine (Baltimore), 2012;91:328-336
- (en) David W. Denning, Jacques Cadranel, Catherine Beigelman-Aubry, Florence Ader, Arunaloke Chakrabarti, Stijn Blot, Andrew J. Ullmann, George Dimopoulos et Christoph Lange, « Chronic pulmonary aspergillosis: rationale and clinical guidelines for diagnosis and management », Eur Respir J, European Respiratory Society (ERS), vol. 47, no 1, , p. 45-68 (ISSN 0903-1936, DOI 10.1183/13993003.00583-2015, lire en ligne).
- (en) M. L. Uffredi, G. Mangiapan, J. Cadranel et G. Kac, « Significance of Aspergillus fumigatus Isolation from Respiratory Specimens of Nongranulocytopenic Patients », European Journal of Clinical Microbiology & Infectious Diseases, Springer Science + Business Media, vol. 22, no 8, , p. 457-462 (ISSN 0934-9723, DOI 10.1007/s10096-003-0970-y, lire en ligne).
- Soeffker G, Wichmann D, Loderstaedt U, Sobottka I, Deuse T, Kluge S, 'Aspergillus galactomannan antigen for diagnosis and treatment monitoring in cerebral aspergillosis, Prog Transplant, 2013;23:71-74
- Mikulska M, Furfaro E, Del Bono V et al. (1-3)-β-D-glucan in cerebrospinal fluid is useful for the diagnosis of central nervous system fungal infections, Clin Infect Dis, 2013;56:1511-1512
- Hamoud, H. A., Abdelouahed, K., Lazri, L., Bekhouche, S., Ghirieb, S., Ayat, A. L., ... & Cherfi, L. (2016). Apport du Western blot dans le diagnostic biologique de l’aspergillose. Journal de Mycologie Médicale/Journal of Medical Mycology, 26(2), e18.
- (en) Yuta Kono, Kenji Tsushima, Koichi Yamaguchi, Nao Kurita, Seiko Soeda, Akahito Fujiwara, Shinya Sugiyama, Yuki Togashi, Satoshi Kasagi, Masako To, Yasuo To et Yasuhiro Setoguchi, « The utility of galactomannan antigen in the bronchial washing and serum for diagnosing pulmonary aspergillosis », Respiratory Medicine, Elsevier BV, vol. 107, no 7, , p. 1094-1100 (ISSN 0954-6111, DOI 10.1016/j.rmed.2013.04.007, lire en ligne).
- F. Mahboub, H. Jabri, W. Elkhattabi, H. Moubachir et H. Afif, « Sérologie aspergillaire et diagnostic des aspergillomes pulmonaires », Revue des Maladies Respiratoires, Elsevier BV, vol. 33, , A231-A232 (ISSN 0761-8425, DOI 10.1016/j.rmr.2015.10.506, lire en ligne).
- (en) C.G. Baxter, D.W. Denning, A.M. Jones, A. Todd, C.B. Moore et M.D. Richardson, « Performance of two Aspergillus IgG EIA assays compared with the precipitin test in chronic and allergic aspergillosis », Clinical Microbiology and Infection, Elsevier BV, vol. 19, no 4, , E197-E204 (ISSN 1198-743X, DOI 10.1111/1469-0691.12133, lire en ligne).
- (en) Silke Schelenz, Rosemary A Barnes, Richard C Barton, Joanne R Cleverley, Sebastian B Lucas, Christopher C Kibbler et David W Denning, « British Society for Medical Mycology best practice recommendations for the diagnosis of serious fungal diseases », The Lancet Infectious Diseases, Elsevier BV, vol. 15, no 4, , p. 461-474 (ISSN 1473-3099, DOI 10.1016/s1473-3099(15)70006-x, lire en ligne).
- (en) S. J. Howard, A. C. Pasqualotto, M. J. Anderson, H. Leatherbarrow, A. M. Albarrag, E. Harrison, L. Gregson, P. Bowyer et D. W. Denning, « Major variations in Aspergillus fumigatus arising within aspergillomas in chronic pulmonary aspergillosis », Mycoses, Wiley-Blackwell, vol. 56, no 4, , p. 434-441 (ISSN 0933-7407, DOI 10.1111/myc.12047, lire en ligne).
- (en) A Mayr et C Lass-Flörl, « Epidemiology and antifungal resistance in invasive aspergillosis according to primary disease - review of the literature », Eur J Med Res, Springer Nature, vol. 16, no 4, , p. 153 (ISSN 2047-783X, DOI 10.1186/2047-783x-16-4-153, lire en ligne).
- (en) D. Denning, « Correlation between in-vitro susceptibility testing to itraconazole and in-vivo outcome of Aspergillus fumigatus infection », Journal of Antimicrobial Chemotherapy, Oxford University Press (OUP), vol. 40, no 3, , p. 401-414 (ISSN 1460-2091, DOI 10.1093/jac/40.3.401, lire en ligne).
- (en) Paul E. Verweij, Susan J. Howard, Willem J.G. Melchers et David W. Denning, « Azole-resistance in Aspergillus: Proposed nomenclature and breakpoints », Drug Resistance Updates, Elsevier BV, vol. 12, no 6, , p. 141-147 (ISSN 1368-7646, DOI 10.1016/j.drup.2009.09.002, lire en ligne).
- (en) Susan J. Howard, Dasa Cerar, Michael J. Anderson, Ahmed Albarrag, Matthew C. Fisher, Alessandro C. Pasqualotto, Michel Laverdiere, Maiken C. Arendrup, David S. Perlin et David W. Denning, « Frequency and Evolution of Azole Resistance in Aspergillus fumigatus Associated with Treatment Failure1 », Emerg. Infect. Dis., Centers for Disease Control and Prevention (CDC), vol. 15, no 7, , p. 1068-1076 (ISSN 1080-6040, DOI 10.3201/eid1507.090043, lire en ligne).
- (en) Eveline Snelders, Henrich A. L van der Lee, Judith Kuijpers, Anthonius J. M. M Rijs, János Varga, Robert A Samson, Emilia Mellado, A. Rogier T Donders, Willem J. G Melchers et Paul E Verweij, « Emergence of Azole Resistance in Aspergillus fumigatus and Spread of a Single Resistance Mechanism », PLoS Med, Public Library of Science (PLoS), vol. 5, no 11, , e219 (ISSN 1549-1676, DOI 10.1371/journal.pmed.0050219, lire en ligne).
- (en) Anuradha Chowdhary, Cheshta Sharma, Ferry Hagen et Jacques F Meis, « Exploring azole antifungal drug resistance in Aspergillus fumigatus with special reference to resistance mechanisms », Future Microbiology, Future Medicine Ltd, vol. 9, no 5, , p. 697-711 (ISSN 1746-0913, DOI 10.2217/fmb.14.27, lire en ligne).
- (en) Sarah P. Georgiadou et Dimitrios P. Kontoyiannis, « The impact of azole resistance on aspergillosis guidelines », Annals of the New York Academy of Sciences, Wiley-Blackwell, vol. 1272, no 1, , p. 15-22 (ISSN 0077-8923, DOI 10.1111/j.1749-6632.2012.06795.x, lire en ligne).
- Walsh TJ, Anaissie EJ, Denning DW et al. Treatment of aspergillosis: clinical practice guidelines of the Infectious Diseases Society of America, Clin Infect Dis, 2008;46:327-360
- E. Pilly, Maladies infectieuses et tropicales, Collège des Universitaires de Maladie Infecieuses et tropicales, 2012, page 471
Bibliographie
[modifier | modifier le code]Articles généraux
[modifier | modifier le code]- (en) Jean-Paul Latgé, « Aspergillus fumigatus and Aspergillosis », Clinical Microbiology Reviews, American Society for Microbiology, vol. 12, , p. 310-350 (ISSN 0893-8512, lire en ligne).
- (en) Chris Kosmidis et David W. Denning, « The clinical spectrum of pulmonary aspergillosis », Thorax, BMJ, vol. 70, no 3, , p. 270-277 (ISSN 0040-6376, DOI 10.1136/thoraxjnl-2014-206291, lire en ligne).
Recommandations
[modifier | modifier le code]- (en) D. A. Stevens, V. L. Kan, M. A. Judson, V. A. Morrison, S. Dummer, D. W. Denning, J. E. Bennett, T. J. Walsh, T. F. Patterson et G. A. Pankey, « Practice Guidelines for Diseases Caused by Aspergillus », Clinical Infectious Diseases, Oxford University Press (OUP), vol. 30, no 4, , p. 696-709 (ISSN 1058-4838, DOI 10.1086/313756, lire en ligne).
- (en) Thomas J. Walsh, Elias J. Anaissie, David W. Denning, Raoul Herbrecht, Dimitrios P. Kontoyiannis, Kieren A. Marr, Vicki A. Morrison, Brahm H. Segal, William J. Steinbach, David A. Stevens, Jo Anne van Burik, John R. Wingard et Thomas F. Patterson, « Treatment of Aspergillosis: Clinical Practice Guidelines of the Infectious Diseases Society of America », Clinical Infectious Diseases, Oxford University Press (OUP), vol. 46, no 3, , p. 327-360 (ISSN 1058-4838, DOI 10.1086/525258, lire en ligne).
Voir aussi
[modifier | modifier le code]Articles connexes
[modifier | modifier le code]Liens externes
[modifier | modifier le code]- « Aspergillose », sur Institut Pasteur, (consulté le ).
- Association Française des Enseignants de Parasitologie et Mycologie (ANOFEL), « Aspergilloses et autres champignons filamenteux opportunistes », sur Campus de Parasitologie-Mycologie (consulté le ).