Oxyurose
| Causes | Enterobius vermicularis |
|---|---|
| Transmission | Contamination féco-orale et autoinvasion (d) |
| Symptômes | Prurit, douleur abdominale, constipation, irritabilité et asthénie |
| Médicament | Mébendazole, albendazole, pyrantel et mébendazole |
|---|---|
| Spécialité | Infectiologie |
| CISP-2 | D96 |
|---|---|
| CIM-10 | B80 |
| CIM-9 | 127.4 |
| DiseasesDB | 13041 |
| MeSH | D017229 |
L'oxyurose est une parasitose digestive due à un ver nématode de petite taille, l'Enterobius vermicularis, communément nommé « oxyure ». Il s'agit d'une affection bénigne et très fréquente, survenant surtout chez l'enfant.
Cosmopolite et toujours présente dans les pays développés, c'est une des parasitoses les plus répandues, avec plus de 30% des enfants infectés dans le monde.
Agent
[modifier | modifier le code]Morphologie
[modifier | modifier le code]Adultes
[modifier | modifier le code]L'agent de l'oxyurose est un petit nématode (ver rond), l'Enterobius vermicularis, qui mesure de 2 à 5 mm pour le mâle et de 8 à 13 mm pour la femelle. Ils sont très mobiles avec un renflement céphalique. Leur bouche est dotée de 3 lèvres coupantes[1],[2].
L'extrémité postérieure du mâle est recourbée en crosse, et garnie d'un spicule, alors que celle de la femelle est progressivement effilée et pointue, avec une vulve ventrale au tiers antérieur[1].
Les femelles sont blanches, ce qui les rend visibles à la surface des selles (de purgation, c'est-à-dire produites par des purgatifs). Les oxyures adultes présentent une crête prismatique latérale caractéristique[2].
Œufs
[modifier | modifier le code]
Les œufs sont d'une taille de 50 à 60 μm de long sur 30 à 32 μm de large. Leur coque est lisse, mince et asymétrique avec un côté fortement convexe et un côté plan[2].
Ils contiennent un embryon dit gyriniforme (larve L1) qui devient vermiforme (larve L2) en quelques heures, à la température du corps, puis larve L3 infectante[1].
L'œuf est assez résistant dans le milieu extérieur, moins au soleil ou dans l'eau, il peut survivre jusqu'à 3 semaines dans la poussière de maison[1], ou en ambiance humide[3].
Biologie
[modifier | modifier le code]Mâles et femelles, fixés par leur bouche à la muqueuse intestinale, vivent dans la partie terminale de l'iléon, où ils se nourrissent de débris alimentaires. Ils s'accouplent près du cæcum. Après fécondation, les mâles restent au niveau du cæcum et meurent.
Les femelles gravides migrent vers l'ampoule rectale, tandis que s'accomplit le développement de leurs œufs. Elles franchissent activement, le soir, le sphincter anal, se fixent aux plis radiaires de la marge de l'anus, pour vider leur utérus d'un seul coup (en 20 à 60 minutes), déposant environ 10 000 œufs par femelle. Ensuite elles peuvent remonter dans l'intestin avant de mourir, leur durée de vie totale ayant été de deux à trois mois[1],[2].
Cycle parasitaire
[modifier | modifier le code]
Description
[modifier | modifier le code]Le cycle parasitaire est court, simple et direct. L'humain est le seul hôte connu[4].
La contamination a lieu par le fait de porter les doigts à la bouche (auto-infestation de l'enfant qui se gratte la région anale) ; par ingestion d'aliments souillés par des œufs infestants ; par poussières aériennes contenant ces mêmes œufs (inhalation ou dépôt sur les aliments).
Les œufs ingérés éclosent dans l'estomac de l'être humain. Les larves migrent vers les intestins pour devenir adultes en trois semaines dans la région iléo-cæcale, où a lieu la reproduction sexuée.
Deux à quatre semaines plus tard, les femelles commencent à émettre des œufs au niveau de la marge anale. La ponte a lieu préférentiellement à la tombée de la nuit et au moment du coucher.
Elles sécrètent également une substance irritante qui incite l'hôte à se gratter (prurit anal ou ano-vulvaire), transférant les œufs sur les doigts, ce qui explique notamment la symptomatologie chez les enfants.
Conséquences
[modifier | modifier le code]Les œufs sont auto-embryonnés à la ponte, ce qui signifie qu'ils sont directement contaminants dès leur émission. Une auto-réinfestation est donc possible.
La rétro-infestation (larves infectieuses libérées à l'anus avec migration rétrograde dans l'intestin) est controversée (hypothèse non prouvée)[1],[3].
Ces cycles répétitifs d'environ 3 semaines (retour périodique du prurit anal) seraient à l'origine de la légende de l'influence lunaire sur les « vers »[2].
Ces œufs, pondus à l'extérieur, ne sont pas mêlés au bol fécal et l'examen parasitologique des selles est fréquemment négatif[5].
Enfin, ces œufs infectieux souillent les vêtements de nuit, la literie et la poussière des locaux ; ils peuvent aussi se coller à des objets, comme les jouets[3].
Épidémiologie
[modifier | modifier le code]Plus de 30% des enfants dans le monde seraient infestés par des oxyures[4]. L'affection est cosmopolite, et toujours présente dans les pays développés. En effet, l'oxyurose ne dépend pas directement du péril fécal[1], mais plutôt de l'hygiène des mains (mains sales chez l'enfant) et d'une promiscuité familiale ou communautaire.
Elle constitue une véritable « parasitose infectieuse », survenant par petites épidémies intrafamiliales (famille nombreuse), en collectivité de jeunes enfants (crèches, jardins d'enfants, écoles maternelles, etc.), et chez les adultes en institution fermée avec manque d'hygiène (prisons, asiles psychiatriques, etc.)[2].
Clinique
[modifier | modifier le code]Parasitose habituellement bénigne, voire sans aucun symptôme, l'oxyurose atteint plus particulièrement les jeunes enfants ou certains adultes.
Signes locaux
[modifier | modifier le code]Le signe clinique majeur est le prurit anal : vespéral ou nocturne, intense, obligeant au grattage et majoré par lui, il sévit par crises de 2 à 4 jours. Les lésions de grattage peuvent évoluer vers une eczématisation de la région, plus difficile à traiter.
Chez la petite fille, le prurit peut s'étendre à la région vulvaire et s'accompagner plus rarement de vulvovaginite (infections de la vulve et du vagin), jusqu'à des infections urinaires comme la cystite[4],[6].
Signes généraux
[modifier | modifier le code]Les signes généraux et nerveux, comme dans beaucoup d'helminthiases, ne sont pas spécifiques. Une oxyurose peut se manifester uniquement par des troubles du sommeil, une irritabilité, fatigue, et par conséquent des troubles de la concentration[5].
De nombreux autres troubles ont été attribués à l'oxyurose : prurit nasal, grincements de dents, terreurs nocturnes, convulsions... mais leur réalité n'est pas démontrée[7]. Le risque est plutôt de rapporter à l'oxyurose, des manifestations liées à d'autres causes plus graves[2].
Les troubles intestinaux sont assez fréquents, mais de signification discutée[5] : anorexie, douleurs sourdes dans la fosse iliaque droite, selles pâteuses ou diarrhéiques[8].
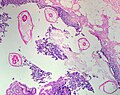
Il est fréquent de retrouver des oxyures dans l'appendice, mais l'appendicite à oxyures (provoquée par le parasite) est controversée.
-
Oxyure (coupe en section transversale) dans l'appendice
-
Idem
-
Idem (avec moindre grossissement)
En revanche, chez la femme adulte, l'envahissement des voies génitales autres que le vagin : utérus, trompes (salpingite à oxyures), ovaires... quoique rare est reconnu[2]. L'inflammation peut se manifester sous la forme de granulomes éosinophiles, susceptibles d'entrainer une infertilité[9],[10].
Chez la femme enceinte, les oxyures ne posent pas de problèmes particuliers, ils ne provoquent que des troubles digestifs mineurs se surajoutant aux désagréments habituels de la grossesse. Le traitement peut être reporté après l'accouchement, sauf si les troubles sont ressentis comme trop désagréables[10].
Diagnostic
[modifier | modifier le code]
Les vers adultes, mobiles et visibles à l'œil nu, peuvent être découverts à la surface des selles, à la marge anale ou dans la literie.
Le plus souvent, le diagnostic de certitude sera obtenu par le test de Graham, plus simplement qualifié de scotch-test, qui consiste à rechercher des œufs en collant un morceau de ruban adhésif sur la marge anale. On peut ensuite constater, au microscope, la présence d'œufs sur le ruban adhésif.
Le scotch test s'effectue le matin, dès le réveil ou avant la toilette et avant la défécation, sur 3 jours consécutifs au moins[4].
L'examen parasitologique des selles est fréquemment négatif (moins de 5% des sujets infectés ont des œufs dans leurs selles[4]).
À l'hémogramme, l'hypereosinophilie est modérée ou absente[5].
Traitement
[modifier | modifier le code]Les molécules utilisées sont principalement l'albendazole (en une dose unique) ou d'autres antihelminthiques comme le mébendazole, le flubendazole, le pyrantel[5].
Compte tenu de la contagiosité et de la facilité de la réinfestation, toute la famille (parents et fratrie) doit être traitée en même temps, selon le même schéma. Le traitement est à répéter 2 à 3 semaines après, pour traiter les parasites en cours de cycle[8],[11].
Le traitement doit s'accompagner d'une prophylaxie pour réduire la propagation des œufs[2],[8] :
- hygiène des mains (lavées avant et après chaque repas) et des ongles (coupés courts et brossés) ;
- toilette périnéale matinale régulière ;
- lavage à température suffisante (60 °C) du linge, des vêtements de nuit, de la literie ;
- nettoyage des locaux (aspiration des poussières) et des objets (jouets portés à la bouche) ;
- désinfection des salles d'eaux et sanitaires.
Notes et références
[modifier | modifier le code]- « PARASITOLOGIE - ...Oxyurose », sur unt-ori2.crihan.fr (consulté le )
- Y.-J. Golvan, Elements de parasitologie médicale, Paris, Flammarion, , 571 p. (ISBN 2-257-12589-4), p. 47-50.
- Fritz H. Kayser (trad. de l'allemand), Manuel de poche de microbiologie médicale, Paris, Flammarion, , 764 p. (ISBN 978-2-257-11335-1), p. 650-651.
- (en) Brett V. Sortor, Gary L. Martin et Corry J. Kucik, « Common Intestinal Parasites », American Family Physician, vol. 69, no 5, , p. 1161–1168 (ISSN 1532-0650 et 0002-838X, lire en ligne, consulté le )
- E. Pilly, Maladies infectieuses et tropicales : tous les items d'infectiologie, Paris, Alinéa Plus, , 720 p. (ISBN 978-2-916641-66-9), p. 535.
- E. Pilly 2018, op. cit., p. 250.
- Marc Gentilini, Médecine Tropicale, Paris, Flammarion médecine-sciences, , 928 p. (ISBN 2-257-14394-9), p. 191.
- Alexandra Faussart, « Parasitoses digestives », La Revue du Praticien, vol. 58, , p. 82-83.
- George Powell, Piyush Sarmah, Bhawana Sethi et Raji Ganesan, « Enterobius vermicularis infection of the ovary », BMJ Case Reports, vol. 2013, (ISSN 1757-790X, PMID 24177459, PMCID PMC3822223, DOI 10.1136/bcr-2013-201146, lire en ligne, consulté le )
- Patrice Bourée, « Maladies parasitaires et grossesse », La Revue du Praticien, vol. 57, no 2, , p. 144-145.
- Stéphane Picot, « Parasitoses digestives », La Revue du Praticien, vol. 63, , p. 255.